腺瘤性瘜肉
」 大腸癌 大腸鏡 陳皇光 大腸瘜肉 熊佩韋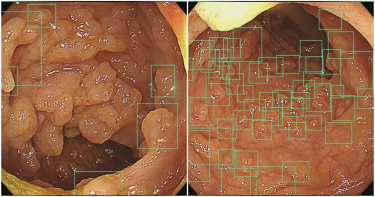
AI大腸鏡一照「息肉超驚人」 醫:所有員工直接尖叫
近日胃腸肝膽科醫師林相宏分享AI大腸鏡照息肉的畫面,息肉多到AII差點當機,「內視鏡室所有員工,看到這個影像都是直接尖叫出來。」林相宏在臉書發文,「恐怖啊,有密集恐懼症者慎入,最近AI話題很夯,我們的AI大腸鏡,來當我的員工真的很辛苦,這次息肉多到感覺AI差點當機,內視鏡室所有員工(包括我)看到這個影像都是直接尖叫出來,每一個框框全部都是息肉喔,想知道到底是什麼疾病呢?大家可以猜猜看。」此文一出,大家紛紛留言「這個是檢查大腸鏡,就會一起檢測出是嗎」、「應該和之前林醫生分享文章提到的#家族性腺瘤性瘜肉症是一樣的吧」、「太嚴重了吧」、「醫生請問這個狀況要怎麼治療」。林相宏在留言區解答,「答案是小腸淋巴增生(terminal ileum lymphoid hyperplasia)最常發生在小腸末端的迴腸,內視鏡會看起來有無數0.5公分大小的結節很像息肉,大部分沒有症狀有些人會腹痛、腹瀉、出血、腸阻塞,可能與一些免疫力不全、寄生蟲感染相關,沒有症狀可以觀察追蹤即可,要小心可能與後續淋巴瘤病變可能有相關,重點在找出源頭問題例如治療感染、免疫問題。」

基因突變「密密麻麻息肉」!照胃鏡圖曝光 醫嚇呆:跟她媽媽一個模子刻出來
基因檢測真的好準!禾馨民權健康管理診所院長林相宏近日分享,有母親基因異常,造成她的胃和大腸有密密麻麻、數以千計的息肉,結果有女兒又好死不死遺傳到她的基因突變,於是林相宏幫這位女兒做腸胃鏡篩檢,「我真的嚇到了,我眼前胃鏡的畫面,真的跟她媽媽一模模一樣樣,胃裡面有數以千計的息肉」,連息肉的位置、大小、長相、顏色也如同一個模子刻出來的。林相宏也說明,這疾病叫「家族性腺瘤性瘜肉症」,子女約有一半機會遺傳。林相宏昨(15日)在臉書粉專《胰臟醫師 林相宏 禾馨民權內科診所》發文表示,「今天來說一個鬼故事,如果跟你說一個抽血檢測,能預知你的未來,而且很準,你願意嘗試來做嗎?因為有些事情,其實是命中已注定。」林相宏表示,故事中的母親,其實已知道自己有遺傳基因問題,她的基因異常,造成她的胃和大腸有密密麻麻、數以千計的息肉,所以每年都會定期來做息肉切除,「我告訴她,這個疾病是會遺傳給子女的,建議她把子女都帶來做基因檢測。」結果不幸中的大幸,所有子女中只有一位真的遺傳到媽媽的基因突變,媽媽還開玩笑說,「這個小孩真的從小跟我比較像」,於是林相宏也建議小孩要做胃腸鏡篩檢。「胃鏡做下去的那刻,我真的嚇到了!」林相宏形容,「我眼前胃鏡的畫面,真的跟她媽媽一模模一樣樣,胃裡面有數以千計的息肉,連最大顆胃息肉的位置、大小、長相、顏色,也跟她媽媽一模一樣,我真的心中發麻,驚嘆小孩真的是跟媽媽是一個模子刻出來的。」林相宏也驚呼,他對基因檢測的準確感到莫名害怕,他也接著補充說明,這種疾病叫「家族性腺瘤性瘜肉症」,簡稱「FAP」,是一種顯性的遺傳性疾病,子女約有一半機會遺傳,且患者一生中得到大腸癌的機率高達70%。林相宏續稱,突變的基因稱為APC gene,好在病患基因突變的點位,還不是最嚴重那種,從20歲開始全身上下都很容易長出腺瘤,尤其是胃部、大腸、12指腸,平均55歲得到大腸癌。其他癌症的機率也會上升,包括胃癌、胰臟癌、乳癌、小腸癌、甲狀腺癌、肝癌、神經系統癌症,因此建議從18歲開始,每1至2年都要做胃腸鏡篩檢。婦產科名醫蘇怡寧也在貼文底下留言補充,「這些癌症基因就跟大家熟知的乳癌BRCA基因一樣,都是顯性遺傳,不分男女,下一代遺傳機率都是1/2。」有網友也好奇,「比較驚訝的是,這麼多怎麼清!」林相宏則回應,「其實這種疾病得胃癌機率不高,只要先處理大顆胃息肉,反倒是大腸息肉切除會比較辛苦一點,需要斬草除根。」

國人罹患大腸癌機率居高不下! 醫曝:維生素D不足也中
根據衛生福利部統計,大腸直腸癌是臺灣最多人罹患的癌症,平均約31分鐘就有一人被診斷為大腸直腸癌。醫師提醒,要遠離危險因子,少吃紅肉、避免久坐不動,定期做糞便潛血檢查,早期發現並治療,大腸癌是治癒率很高的癌症。右側腸癌常見腹脹痛、貧血 左側以大便習慣改變為主臺北市立聯合醫院忠孝院區消化內科主任蕭奕宗指出,大腸為ㄇ字型,大腸直腸癌依發生位置可略分為右側大腸癌(升結腸、盲腸)、左側大腸癌(降結腸、乙狀結腸)、直腸癌,症狀有些許不同。右側大腸癌以腹脹、腹痛、貧血最常見;左側大腸癌則以大便習慣改變、細便、血便為主,因阻塞關係會有腹痛表現。直腸離肛門近,最常見的症狀是出血、排便改變等,一般人容易誤認為痔瘡,因而延誤就醫。久坐不動、少曬太陽 罹癌風險高為什麼國人罹患大腸癌機率居高不下?有幾項危險因子要注意,包括有大腸癌或大腸瘜肉家族史、肥胖、抽菸。飲食方面,應避免油炸燒烤的烹調習慣,並減少紅肉與加工肉品的攝取,可多補充蔬果以及膳食纖維,刺激腸胃蠕動。要注意的是,「久坐不動」也是致癌危險因子。根據研究顯示,每天增加2小時坐著的時間,會讓大腸癌風險增加8%、肺癌增加6%、子宮內膜癌增加10%。此外,長時間待在室內,會減少曬太陽的頻率,人體中合成的維生素D就會缺乏,而維生素D已被證實可保護腸道、降低腸炎或腸癌發生的機率,建議上班族要抽空起身動一動,午休到戶外曬曬太陽,補充維生素D。瘜肉最好切除 逾40歲定期糞便潛血篩檢大腸直腸癌幾乎都是從瘜肉演變而來,如果發現瘜肉該不該切除?蕭主任說,瘜肉分為增生性、發炎性及腺瘤性,其中腺瘤性瘜肉最有可能癌變,若發現超過1公分的瘜肉,建議都要切除,尤其年紀愈大,腺瘤性瘜肉的機率愈高。此外,建議40歲以上每年就要做糞便潛血篩檢,目前政府補助方式為50至74歲每2年免費一次糞便潛血檢查。
新國民肥病2/找名醫做大腸鏡檢查嗎? 不如先查「這數據」更有用
國健署1/13公布最新癌症登記報告,2019年台灣新發癌症人數為12萬1254人,較2018年增加5123人,相較於前一年,癌症時鐘再度快轉11秒,相當於每4分20秒就有1人罹癌,而大腸癌連續第14年盤踞十大癌症之首,這也與近年肥胖人口增加有關。「9成的大腸癌都是從腺瘤型瘜肉而來!」永越健康管理中心腸胃肝膽內科醫師陳炳憲表示,大腸瘜肉主要分為腺瘤型瘜肉與增生型瘜肉,國際研究顯示,肥胖與腺瘤型瘜肉及早發現性大腸癌(50歲前發生)息息相關,根據永越健康管理中心的2020年健檢數據顯示,相較於體重正常者,BMI(身體質量指數)大於25kg/m2的人的人多出1.5倍得到腺瘤型瘜肉的機會。陳炳憲進一步透露,2744位50歲以下的民眾中,發現腺瘤性瘜肉的比例竟高達26.6%,相當令人吃驚,由此可印證年輕化的趨勢。目前國健署針對50歲以上民眾免費提供每2年一次的糞便潛血篩檢,國泰健康管理預防醫學部部長陳皇光說,糞便潛血檢查絕對有其必要性,但要依賴作為唯一篩檢方式,偽陰性仍然過高。陳皇光說,根據國泰健康管理健檢資料顯示,75%大腸癌患者進行糞便潛血檢查時無異常,但進行大腸鏡檢查卻發現惡性腫瘤,其中72%甚至毫無消化道症狀,相較之下,大腸鏡檢查更加精細。但並非做大腸鏡檢查就能高枕無憂!「如果想要預防大腸癌,關鍵在於良好的大腸鏡品質及能否找出腺瘤性瘜肉。針對大腸鏡檢查的品質,國際上制定“腺瘤性瘜肉偵測率”為主要指標,最低標準為25%左右,意思為大腸鏡執行醫師為每4位受檢者檢查,就必須至少發現一位大腸腺瘤,若低於此標準,表示此醫師的大腸檢查品質不佳,無法有效預防大腸癌。」陳炳憲說,以永越為例,2020年50歲以上受檢者的腺瘤性瘜肉偵測率為46.4%,建議民眾至少要找偵測率高於30%以上的醫療院所檢查,一旦檢查出腺瘤性瘜肉就要立即消除,才能減少大腸癌風險。研究顯示,肥胖與大腸癌非常相關,一旦體重過重,就算是年輕人也有很大的機率會有腺瘤性瘜肉。(示意圖/非當事人,報系資料庫)陳皇光說,腺瘤性瘜肉的癌變風險相當高,若是體積大於1公分、或是超過3顆以上,更需要提高警覺,建議要密集追蹤,就能大幅降低罹癌風險。陳皇光也提醒,雖然大腸癌受到遺傳家族史的影響很大,但卻並非必然,根據國泰健康管理數據顯示,確診大腸癌的患者中,僅有8%的人具有家族史,也就是92%患者沒有相關家族史,卻依舊罹患大腸癌,提醒民眾不要「靠勢」沒有家族史的危險因子,而忽略大腸癌風險。由於大腸癌有年輕化趨勢,陳炳憲認為若屬於高風險族群,如肥胖、患有糖尿病、有家族史,建議提早到40歲就要進行大腸癌篩檢。陳皇光則建議再早一點,他表示,50歲之後是大腸癌的高風險時期,如有家族史,30歲後可開始考慮進行大腸鏡檢查。若無家族史則可延後到40歲後,但若是有排便習慣異常等症狀,就要立刻趕緊就醫,早期大腸癌的五年存活率超過9成,若是拖延到第四期就僅剩1成,相差甚多,建議及早發現、及早治療。

癌神來我家2/癌症篩檢誰最準? 醫師:依賴腫瘤標記不可靠
大腸癌是健康檢查很重要的指標性疾病,以國泰健檢2017年到2019年健檢統計,透過大腸鏡檢測發現,3成的人出現異常狀況,其中45%屬大腸癌的高危險群;值得關注的是,確診罹患大腸癌的患者中,其中75%的糞便潛血呈現陰性、72%無消化道相關之自覺症狀、95%的人腫瘤標記指數無異常。「大腸鏡能夠直接觀察黏膜變化,同時也可以直接切除大腸瘜肉,以免夜長夢多。」國泰健康管理預防醫學部部長陳皇光說,腺瘤性瘜肉的癌變風險相當高,若是體積大於1公分、或是超過3顆以上,更需要提高警覺。而從數據中也可以發現,糞便潛血檢查絕對有其必要性,但要依賴作為唯一篩檢方式,偽陰性仍然過高,更不用說腫瘤標記的偽陰性居然高達95%,更不建議作為大腸癌篩檢方式。透過糞便潛血篩檢,能看出腸道黏膜是否出血,但許多人覺得麻煩,就算首次檢驗結果異常,仍不願複檢。(圖/報系資料照)亞東醫院放射腫瘤科主任同時也是防癌教育基金會董事長及台灣癌症墓金會顧問的熊佩韋說,腫瘤標記抽血檢查中的癌胚抗原(CEA) 也是大腸癌健檢最常用的腫瘤指數之一,但是很多良性因素(抽菸、慢性氣管炎、胃潰瘍、胰臟炎、肝膿瘍、酒精性肝硬化、膽囊發炎等) 及其他惡性腫瘤 (如乳癌、胃癌、肺癌、卵巢癌等)也都有可能會造成CEA上升,總之,由於誤差率相當大,並不適合做為第一線大腸癌標準篩檢的方式,比較適合用於確診為大腸癌患者之術後追蹤參考。

癌神來我家4/新鮮大便需「熱騰騰」外送! 半數民眾異常仍不複檢
如果仍然不幸產生大腸瘜肉,那就要盡早發現、並盡快消滅它,此時就要接著採取第二密技。「最普遍又有效的就是糞便潛血檢查。」亞東醫院放射腫瘤科主任同時也是防癌教育基金會董事長及台灣癌症墓金會顧問的熊佩韋說,隨著政府推行50~74歲每2年一次免費糞便潛血篩檢,大腸癌死亡率也明顯下降。「如果有大腸瘜肉或腫瘤,就可能造成黏膜少量出血,但肉眼並無法分辨,透過糞便潛血檢查才能發現。」熊佩韋說,這是最簡單、又不具侵入性的大腸癌篩檢方式,就算50歲以下自費也僅需幾百元而已。國健署副署長吳昭軍在記者會上表示,糞便潛血檢查陽性者若未進一步接受大腸鏡篩檢,罹患大腸癌的死亡率會增加64%。(圖/國民健康署提供)不過,由於糞便中的血液在室溫下會被破壞,需要盡速將糞便送檢,所以超過半數的民眾雖然檢查結果異常仍不願複檢。「嫌麻煩啊!總覺得自己不會那麼倒楣。」但就算如此,根據國健署資料顯示,接受糞便潛血篩檢率為21.4%,且其中報告異常而接受定期複篩率為30%,則降低國人大腸癌死亡風險10%;預估若篩檢率能達40%,在同樣的複篩率下,可降低23%死亡率;若篩檢率達60%,則可降低36%死亡率,由此可見糞便潛血篩檢的成果。醫師熊佩韋提醒,腺瘤性瘜肉若逐漸長大,10年後可能惡化成大腸癌。(圖/亞東醫院提供)「但糞便潛血仍然有偽陽性、偽陰性的問題。」國泰健康管理預防醫學部部長陳皇光說,根據健檢資料顯示,75%大腸癌患者進行糞便潛血檢查時無異常,但進行大腸鏡檢查卻發現惡性腫瘤,相較之下,大腸鏡檢查更加精細。(待續)

癌神來你家5/腸道彎曲又敏感 大腸鏡4狀況有致命風險
亞東醫院放射腫瘤科主任熊佩韋說,多數大腸瘜肉經過3~5年時間才會有進一步變化,真正癌化約需10年光景,如果大腸鏡檢查完全無瘜肉及腫瘤,可5-10年複檢,若只有少數低風險瘜肉,每隔3~5年進行大腸鏡篩檢即可,但如果醫師認為有家族史、瘜肉數量多或有進行性變化、清腸不乾淨恐影嚮檢查,則有必要增加檢查頻率,總之,還是依專科醫師建議為主。「但應該不需要年年做大腸鏡!」熊佩韋說,大腸鏡檢查雖然較為精準,但若不符健保資格,就至少須自費3000~6000元,甚至可能更昂貴,而且檢查前必須確保腸道已經清空,所以需要先進行低渣飲食、吃瀉劑及大量喝水等清腸準備,對有些人來說難以忍受,但若是清腸做得不切實,也會影響檢查準確性。不只如此,大腸鏡屬於侵入性檢查,長達1公尺多的腸道內有許多彎曲處,腸道神經又相當敏感,如果腸道結構較狹窄或過去腹腔有發炎、創傷或手術等,再加上檢查技術等因素就可能傷害腸壁,雖然機率非常小,但仍可能造成腸穿孔,萬一引發腹膜炎就會危及性命。醫師熊佩韋提醒,腺瘤性瘜肉若逐漸長大,10年後可能惡化成大腸癌。(圖/亞東醫院提供)若有以上這4種顧慮,可考慮電腦斷層檢查,電腦斷層又被稱為「虛擬內視鏡」,是以大量高解析度的電腦斷層平面影像並重組成三度空間的立體虛擬動畫影像,對於因腸道狹窄、沾粘、過度彎曲不適合進行大腸鏡或因個人因素拒做大腸鏡者可考慮這類檢查,但病灶太小不易發現,且同樣有輻射線疑慮。篩檢能夠提早發現腫瘤,但若有相關危險因子更要當心,研究顯示,若是曾有1位一等親罹患大腸癌,罹癌機率較一般人增加2~3倍,若有2位以上一等親罹癌,機率更是增加4~6倍。國泰健康管理預防醫學部部長陳皇光建議若有家族史,應提早在30歲後進行大腸鏡檢查;無家族史則在40歲後開始篩檢。如果發現排便習慣改變、大便變得較細、經常脹氣、出血,且這些症狀在3個月內反覆出現,就該立即就醫,才能確保腸道健康。