腫瘤標記
」 癌症
60歲翁突雙腳無力!無法站立行走 就醫竟是「脊椎椎體骨腫瘤」險癱瘓
60歲的邱先生過往沒有慢性病史,也沒有特別定期健檢,一個月前突然出現雙腳無力的狀況,並且越來越嚴重,就醫前已無法站立行走。透過X光、核磁共振檢查,發現邱先生胸椎第12節有塌陷情形,且已經壓迫神經管,影像懷疑為腫瘤骨轉移導致的非單純骨質疏鬆之壓迫性骨折,進一步抽血檢查更顯示腫瘤標記數值增高。脊椎椎體骨腫瘤 常見轉移性為主台北慈濟醫院神經外科洪立偉醫師指出,脊椎椎體骨腫瘤的發生原因不明,少數為原發性腫瘤,有些則是從身體其他部位腫瘤擴散而來,為轉移性腫瘤。洪立偉醫師說明,轉移性脊椎腫瘤可能來自於肺癌、乳癌、腎細胞癌及前列腺癌,發生率依腫瘤分類各有不同,且脊椎腫瘤通常容易轉移在胸椎及腰椎處。若沒有及時發現、治療,腫瘤可能增生擴大,進而壓迫神經管,此時病人即會出現雙腳無力、行走困難甚至大小便失禁等情形。減壓及微創釘手術 改善神經學症狀、穩定脊椎神經管受壓迫須進行良好的減壓,才可以讓神經學症狀達到改善,以邱先生為例,醫師在術中除給予良好的減壓外,還進行微創釘固定,幫助穩定脊椎。洪立偉說明,減壓及微創釘手術首先需要將脊椎後側的椎板切除進行完整減壓後移除部分腫瘤,並透過術中X光檢查確認位置,將4根微創骨釘分別固定在胸椎第11節及腰椎第1節,最後再以金屬桿連接兩端,不需破壞很多肌肉層即可達到穩定脊椎的作用。微創釘降低疼痛、破壞少 避免鄰近脊椎節退化又再手術而過去手術通常使用的是傳統骨釘,術中需要劃一20公分的傷口,分離背部肌肉後將8根傳統釘固定於病灶上下各兩節脊椎處。洪立偉指出,微創釘的優點在於病人可以免於大傷口的疼痛,不用破壞很多肌肉就可維持脊椎穩定。此外,相較於傳統釘,微創釘的使用也能夠降低病人之後鄰近脊椎節出現退化而需再次進行手術的機率。
杭州寶媽中「砒霜之毒」 竟是1類中藥吃3年…醫搖頭:腸子全黑了
藥不能亂吃!中國杭州有一名35歲寶媽,身體冒出各種毛病,被查出中了「砒霜之毒」,但平時並沒有服藥的習慣,赫然發覺是吃中藥導致,整個腸子都變黑了。據《魯中晨報》報導,這名女子熱愛運動,平時也很注重健康,最近卻總感覺渾身無力,肚子也脹脹的,起初以為是照顧孩子導致,但身體漸漸出現變化,全身的皮膚變黑,尤其手掌和腳底特別明顯,又黑又粗糙,看起來有點病態的感覺,而且還出現發熱、月經失調、手腳麻木、胃口不好等問題,驗血顯示血球減少,隨即到醫院掛號。女子全身的皮膚變黑。(圖/翻攝自魯中晨報)醫師發現病情不尋常,一系列檢查發現,女子的紅血球、白血球和血小板均低於人體正常範圍,同時存在內分泌失調、肝功能異常、腹水、周圍神經病變等多系統損害,但免疫力指數、腫瘤標記等又是正常的,也沒有感染、腫瘤、風濕免疫性疾病的跡象。不過醫師仍不放棄,仔細了解女子的資料並查閱國內外文獻,鎖定「砷中毒」,結果顯示尿砷高出正常人的10倍,證實是砷中毒,多是誤食砒霜所致。然而,女子並沒有服藥史,從不吃保健食品或營養品,進一步追問才知,有便祕的她長期服用牛黃解毒片以清熱解毒,不間斷地吃了3年。據了解,牛黃解毒片是一種常見的中成藥,具有良好的抗發炎和解毒作用,但處方中的「雄黃」有較強的副毒作用,長期大量服用會引起慢性砷中毒,進而影響到神經系統、消化系統、血液系統和泌尿系統等。女子長期服用牛黃解毒片。(圖/翻攝自魯中晨報)醫護團隊立刻對女子進行治療,考慮到可能造成黑色大腸症,還做了大腸鏡檢查,一照果真整個大腸都是黑褐色,這個結果讓女子相當懊悔,因為自己的錯誤認知,讓身體承受這麼大的代價,但已經來不及了。對此醫生提醒,改善工作和生活環境,做好職業健康體檢,減少環境污染和砷的接觸,是預防砷中毒的主要措施。日常若是服用雄黃類藥物,應在醫師的指示下進行,兒童、孕婦、哺乳期婦女、肝腎功能不全者更應該謹慎,而端午節外用雄黃時應避免接觸眼口鼻等黏膜,若要接觸需提前配戴好口罩、口罩,事後立刻洗手,假如誤食應馬上送醫。

長胃息肉就該切除嗎? 專業醫解釋「1狀況」才要快切
許多民眾都是在進行健康檢查的時候,透過胃鏡檢查才發現自己有胃息肉,後續就陷入「是否要切除」的判斷中。聯安診所內視鏡室主任徐兆甸表示,胃息肉是由器官黏膜層的細胞增生所形成的突起物,與大腸息肉類似,膽囊和胃部也可能會出現息肉。胃息肉可分為三種類型,分別是胃底腺性息肉、增生性息肉及腺瘤性息肉。了解這些類型及其成因,對於判斷是否需要切除非常重要。根據媒體報導指出,徐兆甸主任解釋,胃底腺性息肉是最常見的,約佔所有胃息肉的九成,通常屬於良性息肉,並不會對身體造成不適或影響,尤其當息肉小於1公分且非生長在特定位置時,無需過度擔心。這類息肉在內視鏡中呈現偏白色且均質規則的粘膜狀,對於1公分以下的胃底腺性息肉,醫師通常建議只需定期觀察即可,但若超過1公分,則建議切除以預防未來可能的病變風險。第二種類型是增生性息肉,這類息肉多是由於刺激性飲食引發的胃部炎症或幽門螺旋桿菌感染所引起,特別是在慢性胃炎患者中較為常見。增生性息肉通常小於1公分,並屬於良性息肉,雖然大部分情況下無需切除,但如果息肉超過1公分,醫師同樣也會建議進行切除,以免日後變化。第三種類型則是腺瘤性息肉,也被稱為胃腺瘤,雖然所佔比例非常低,但這類息肉被視為胃癌前病變,因其內部可能含有惡性胃癌細胞。約有30%的腺瘤性息肉已含有惡性細胞,因此無論大小,一旦發現醫生都會建議立即切除,以防止癌變風險升高。報導中也提到,腺瘤性息肉的成因包括幽門桿菌感染、萎縮性胃炎及家族性腺瘤息肉病,特別是當腺瘤性息肉超過2公分時,惡化的風險更高。至於胃息肉的處理方式,徐兆甸主任建議從30歲開始,就要開始進行完整的腸胃道篩檢,包括糞便潛血檢驗、腫瘤標記、大腸鏡及胃鏡檢查,並且養成每1至2年定期檢查的習慣。尤其對於發現腺瘤性息肉的民眾,除了及早切除外,還應進行幽門桿菌的檢測與殺菌治療,以確保根除幽門桿菌,減少未來癌變的風險。

男性攝護腺癌機率超過肝癌! 醫呼籲:40歲以上要做「1事」防範
攝護腺癌,也就是前列腺癌,向來是一個國人們熟悉而常見的癌症。在台灣,因為病毒性肝炎的防治,使得肝癌發生率逐年降低。而攝護腺癌的「年齡標準化發生率」,也自2017年開始追過肝癌,成為第4名容易發生的癌症。攝護腺特異抗原 偵測攝護腺疾病腫瘤標記臺北市立聯合醫院陽明院區泌尿科主治醫師沈恆立提醒,「攝護腺特異抗原」是偵測攝護腺疾病相當敏感的腫瘤標記,也常用來篩檢攝護腺癌。許多民眾一旦發現抗原的指數升高,往往會顯得非常焦慮,甚至逃避,不想跟醫生討論這個問題。這可能是因為對於未來的診斷與治療,充滿了未知與不確定感,所造成的結果。攝護腺切片 利用細針採樣無明顯傷口首先,一般人聽到「攝護腺切片」,想到要把攝護腺切成一片一片的,會覺得真是一個恐怖的手術。沈恆立表示其實不然,切片方式就跟抽血一樣,是用細針採樣在外表並不會留下明顯傷口,而且過程中可以採用適當麻醉,睡一覺醒來,採樣就完成了,也不會感覺到明顯痛苦。如果切片之後發現是癌症,那人生豈不是變成黑白的?沈恆立說明,大多數攝護腺癌的病情,相較於其他癌症來說,顯得較為溫和。往往採用輕鬆的治療方法,也不一定要開刀,就能夠在兼顧生活品質的前提之下,妥善控制病情,甚至痊癒。其次,在切片過程中,是否會造成腫瘤擴散,使得病情加重呢?其實每一種腫瘤特性並不相同,因為攝護腺切片而造成腫瘤擴散機率非常小,反而是不去切片,拖延了病情,才更危險。40歲以上的男性 定期檢查為不二法門沈恆立提醒,攝護腺癌症狀往往不明顯,因此鼓勵40歲以上的男性,積極洽詢醫療人員,共同討論是否展開定期篩檢,如有異常者請勇敢放下心中顧慮,並有信心地接受診斷與治療。

「3種癌症」近年致死率增加! 醫揭共同特徵:早期幾乎無症狀
根據衛生福利部(以下簡稱衛福部)統計,2022年癌症蟬聯國人十大死因的冠軍,其中前列腺癌(攝護腺癌)、胰臟癌及卵巢癌近年有排名往前的趨勢。對此,台北市北投健康管理醫院主任醫師沈彥君表示,這些癌症類型的致癌因子大不相同,共同特徵就是早期幾乎沒有症狀,發現當下大多錯失治療時機。沈彥君引述衛福部公布的2022年國人十大死因統計結果,發現癌症蟬聯41年冠軍,佔所有死亡人數的24.9%,排行依序為氣管、支氣管和肺癌;肝和肝內膽管癌;結腸、直腸和肛門癌;女性乳癌;前列腺(攝護腺)癌;口腔癌;胰臟癌;胃癌;食道癌;卵巢癌。沈彥君指出,十大死亡的癌症排名當中,肺癌與肝癌已連續43年位居第一和二名,另有3種癌症有排名往前的趨勢,分別是第五名的前列腺癌(攝護腺癌)、第七名的胰臟癌及第十名的卵巢癌,雖然這些癌症背後的成因大不相同,但在早期幾乎沒有症狀,因此民眾若無定期健康檢查,發現罹癌多半已是錯失治療時機的晚期。談及前列腺(攝護腺)癌,沈彥君透露,其好發於60歲至80歲的男性,致癌因子包括荷爾蒙、高脂飲食和家族遺傳,由於生長速度相較其他癌症緩慢,因此早期不易察覺,容易被當作良性的攝護腺肥大症,多半等到癌細胞轉移至骨骼引發下背疼痛,患者才會開始就醫檢查。再者是有「癌王」之稱的胰臟癌,沈彥君表示,其好發於60歲以上的族群,致癌因子包括吸菸、飲酒、肥胖、第二型糖尿病、慢性胰臟炎、胰臟癌家族史和特定基因疾病,由於發病機率不高,加上不易被察覺的特性,等到有明顯症狀往往已是中晚期,此時癌細胞多半已侵犯到鄰近的組織或轉移至其他器官,患者可能出現像是體重減輕、食慾不振、腹部不適的症狀,容易被誤認成腸胃的問題,從而延誤治療時機。至於卵巢癌,沈彥君解釋,其好發於更年期後女性,加上當代晚婚、晚生子或不生育的人增多,都有可能是致癌因子,由於早期大多沒有症狀,若有則為腹脹、脹氣、噁心、易飽足感、打嗝、頻尿、下腹部疼痛或小腹突然變大,讓患者誤以為是腸胃或泌尿道的相關疾病,此時可能已是至卵巢癌第三期或第四期。最後,沈彥君建議,超過50歲的男性可利用PSA(攝護腺特異抗原指數)血液檢測,搭配攝護腺磁振造影(MRI)得知是否有腫瘤,或去各大醫療機構的泌尿科安排切片檢查;60以上族群以零輻射磁振造影進一步檢查胰臟,會比腹部超音波更為全面;超過40歲的女性每年應定期安排婦科與骨盆腔檢查,高危險族群則可提早至30歲每半年至1年,可透過骨盆腔超音波和腫瘤標記CA125檢驗,外加零輻射磁振造影(MRI)評估卵巢情況。
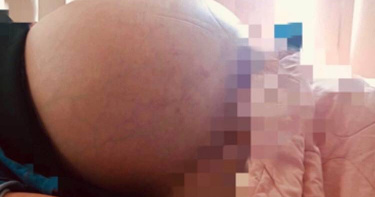
肚腩驚人!婦人以為是發胖 呼吸超喘「竟藏40公分腫瘤」
一名50多歲的婦人,最近半年被發現明顯變胖,坐著看電視、躺著睡覺都呼吸困難,於是前往醫院就診。經超音波及電腦斷層掃描發現,是40公分乘以20公分的巨大卵巢囊腫,壓迫組織,必須進行手術治療,礙於腫瘤指數升高,擔心有惡性腫瘤情形,選擇剖腹手術,術後恢復健康狀態,取出卵巢囊腫甚至超過7公斤。病理組織報告指出,婦人的卵巢囊腫是黏液性囊腫,當囊腫愈大,手術風險愈高。一般卵巢囊腫剛開始長大症狀不明顯,不太容易被發現,但若超過10公分的巨大囊腫,極可能壓迫周圍器官,出現腹脹、腹痛、最嚴重恐致死。臺北市立聯合醫院忠孝院區婦產科主任鄭志堅指出,卵巢腫瘤是女性生殖器常見的腫瘤,因卵巢位於骨盆腔深部,腫瘤不容易及早發現,而卵巢腫瘤以型態則可分為:一、非贅生性之卵巢囊腫:如功能性囊腫、子宮內膜異位瘤等等。二、贅生性卵巢囊腫:如畸胎瘤、漿液性卵巢囊腫、黏液性卵巢囊腫等。三、惡性卵巢腫瘤。卵巢良性腫瘤通常在早期較小也多無症狀,因此往往在婦科例行性檢查時才偶然發現到。等到腫瘤慢慢增至中等大小(約4~8公分以上時)才開始感腹脹或腹痛甚至腹部腫塊,若腫瘤長大到骨盆腔及腹腔時即可能產生壓迫症狀,如頻尿、便祕等等。卵巢腫瘤危險因子為:肥胖者、初經年齡較早者、不孕症患者、有家族史者等。超音波是檢查婦女生殖器腫瘤最常用、最方便,且是快速及高準確性的工具。若再配合血液腫瘤標記的檢查,可提供參考區分是良性腫瘤或是惡性腫瘤。此外,電腦斷層及磁振造影檢查也是很好的診斷工具。另外,卵巢腫瘤大於20公分以上者,巨大卵巢瘤一般而言非常少見,尤其是大於20公分以上者。患者會有如此巨大的腫瘤原因可能是症狀不太明顯、患者警覺性不夠。而本案例是黏液性囊腺瘤,是卵巢瘤中最容易形成巨大腫瘤者。黏液性囊腺瘤好發於30~50歲的女性患者,大多為單側性,只有5~10%為雙側性,一般較大,容易發生壓迫徵狀。鄭志堅說,黏液性囊腺瘤通常為圓形或橢圓形、切面常為多房有分隔,腫瘤表面大多灰色有光澤、囊壁較厚、有彈性。囊內容物為黏液性、不透明、黏稠液看似膠凍。黏液性囊腺瘤絕大多為良性(超過80%),但有10%為邊緣性惡性,不到10%為惡性。鄭志堅表示,卵巢瘤在治療上還是以手術為主,手術種類主要為囊腫切除術及卵巢全切除術兩大類。至於該執行何種手術,基本上依患者年齡以及是否要保留生育功能為主要考量。若是要保留生育力,則以囊腫切除術為主。而手術途徑分傳統開腹手術和腹腔鏡手術,及機器手臂輔助下的腹腔鏡手術,因為極少數卵巢囊腫為惡性,當血液腫瘤標記的檢查升高或是高度懷疑有惡性可能,建議用開腹手術。不過,透過腹腔鏡或是機器手臂輔助,傷口小,較不影響美觀。關於術後恢復時間,傳統開腹手術因肚子肌肉被拉扯,比微創手術多一些時間才能夠恢復。針對大多數卵巢良性腫瘤病人使用腹腔鏡手術即可,若有巨大卵巢囊腫或是懷疑為惡性腫瘤者,還是建議剖腹手術,安全性較高。若想避免卵巢囊腫復發,要建議女性朋友,培養規律的生活作息,避免攝取過多富含荷爾蒙的食物例如油炸類和皮下脂肪多的食物種類,可降低卵巢病變風險。至於少數病理性卵巢囊腫與遺傳基因有關,加上症狀不明顯,建議女性安排健康檢查,當做完子宮頸抹片檢查後,再加做婦科超音波檢查,可及早發現和治療。
高血壓患者卻突罹肝癌! 醫師示警「每年一定要做這個檢查」
B肝是台灣的國病,主因是B肝疫苗全面施打之前,台灣有15~20%的B肝帶原者,另外有4%成年人是C肝帶原者。台南市立醫院肝膽腸胃科暨秀傳醫療體系副總裁牟聯瑞醫師表示,慢性肝病患者絕大多數毫無症狀,只有在病情嚴重時,才會有肝硬化、腹水、肝昏迷等症狀。牟聯瑞醫師呼籲,肝是沉默的器官,不只B、C肝帶原者要定期檢查,一般民眾也建議定期做腹部超音波檢查,照護肝臟、膽囊、腎臟、脾臟、胰臟…等腹部器官,為自己的健康超前部署。 73歲的陳先生,罹患B型肝炎,也持續追蹤超過20年,但由於肝功能數據正常,陳先生在5年前就沒有定期追蹤,至108年抽血檢查發現胎兒蛋白(AFP)高達2415(正常值小於7),經超音波檢查發現肝內有達5.2公分的腫瘤,所幸經過治療,目前腫瘤已獲控制。 77歲的高女士,過去並無B、C肝病史,僅有高血壓且長期服藥控制,108年因上腹痛至急診就醫,超音波檢查發現肝臟有一顆4.3公分的腫瘤,經過動脈栓塞及電燒灼術後,腫瘤控制下來,腫瘤標記、胎兒蛋白(AFP)也已從1275下降至3.44。 牟聯瑞醫師表示,兩個案例都顯示,定期腹部超音波檢查的重要性,肝臟是沉默的器官,若出現症狀往往已經是晚期了,早期的診斷需靠定期的追蹤,病人若是B、C肝的高危險群,一定要每半年一次腹部超音波及抽血檢查,但對於沒有B、C肝的民眾,特別是年長者,也應養成定期健檢的方式來檢查肝臟狀況。 肝癌成因有許多,以往是B、C型肝炎為大宗,約佔了90%的癌症成因,但隨著B、C肝逐漸受到控制,其他非B型、非C型肝炎引起的肝炎逐漸增加,已佔了3成。肝炎的存活取決於診斷的早晚,目前肝癌各期別的治療方式都有很大的進步,存活率不斷的提高,特別是早期肝癌若好好治療及追蹤,是可以長期的存活的。牟聯瑞醫師提醒,B、C肝患者是高危險群一定要每半年追蹤一次,即使是沒有B、C肝的一般民眾(特別是年長者或有糖尿病 脂肪肝的患者)則最好每年一次腹部超音波檢查,超前部署全面防守自我健康。

癌神來我家2/癌症篩檢誰最準? 醫師:依賴腫瘤標記不可靠
大腸癌是健康檢查很重要的指標性疾病,以國泰健檢2017年到2019年健檢統計,透過大腸鏡檢測發現,3成的人出現異常狀況,其中45%屬大腸癌的高危險群;值得關注的是,確診罹患大腸癌的患者中,其中75%的糞便潛血呈現陰性、72%無消化道相關之自覺症狀、95%的人腫瘤標記指數無異常。「大腸鏡能夠直接觀察黏膜變化,同時也可以直接切除大腸瘜肉,以免夜長夢多。」國泰健康管理預防醫學部部長陳皇光說,腺瘤性瘜肉的癌變風險相當高,若是體積大於1公分、或是超過3顆以上,更需要提高警覺。而從數據中也可以發現,糞便潛血檢查絕對有其必要性,但要依賴作為唯一篩檢方式,偽陰性仍然過高,更不用說腫瘤標記的偽陰性居然高達95%,更不建議作為大腸癌篩檢方式。透過糞便潛血篩檢,能看出腸道黏膜是否出血,但許多人覺得麻煩,就算首次檢驗結果異常,仍不願複檢。(圖/報系資料照)亞東醫院放射腫瘤科主任同時也是防癌教育基金會董事長及台灣癌症墓金會顧問的熊佩韋說,腫瘤標記抽血檢查中的癌胚抗原(CEA) 也是大腸癌健檢最常用的腫瘤指數之一,但是很多良性因素(抽菸、慢性氣管炎、胃潰瘍、胰臟炎、肝膿瘍、酒精性肝硬化、膽囊發炎等) 及其他惡性腫瘤 (如乳癌、胃癌、肺癌、卵巢癌等)也都有可能會造成CEA上升,總之,由於誤差率相當大,並不適合做為第一線大腸癌標準篩檢的方式,比較適合用於確診為大腸癌患者之術後追蹤參考。