癌症病例
」 癌症
「這樣一直吃,癌就來了」 專業醫點名「6大飲食惡習」
許多人都知道,身體的健康維持,其實與日常飲食有很大的關係。重症醫師黃軒日前就發文表示,有6種飲食惡習如果不多加改善的話「你這樣一直吃,癌就來了」。黃軒醫師在FB粉絲專頁發文表示,許多民眾喜歡吃加工食品,這類食品含有大量鹽分、糖分及人工添加劑,長期食用會引發體內發炎反應,並增加自由基,進而提高癌症風險。特別是加工肉類,像是香腸、培根等,與大腸癌的關聯已被多項研究證實。根據研究,每日攝取超過50克加工肉類,大腸癌風險會增加18%。黃軒醫師也提到,過量食用紅肉也需注意。世界衛生組織將加工肉類列為致癌物,未加工的紅肉被列為可能致癌物,每天攝取紅肉超過100克,會使罹患大腸癌的風險提高17%。黃軒醫師解釋,紅肉在高溫烹調時,容易產生多環芳烴(PAHs),這類物質會損害DNA,引發基因突變。此外,紅肉中常含有亞硝酸鹽,經胃酸或高溫烹調後,可能轉化為致癌物亞硝胺(Nitrosamines)。纖維攝取不足也是一大隱憂。長期缺乏蔬菜、水果及全穀類的飲食模式,會導致腸道菌群失衡,降低腸道防禦功能,增加大腸癌的風險。一項韓國研究發現,男性若每日攝取大量植物性食物,罹患大腸癌的風險可降低23%。而美國癌症研究所則指出,每天攝取80克全穀類食物,大腸癌風險可減少17%。高糖飲食習慣也是危險因子。長期食用高糖食品容易導致肥胖及胰島素抵抗,這與乳癌及胰臟癌的發病密切相關。研究顯示,乳癌患者若攝取過多糖分,死亡風險也會增加。除此之外,黃軒醫師也提醒,不規律的飲食模式和暴飲暴食,也會引發代謝紊亂和肥胖,進而提高罹患乳癌、大腸癌和胰臟癌的機率。飲酒過量的風險也不容忽視。根據2019年數據,美國有5.4%的癌症病例與飲酒相關,尤其是頭頸癌、肝癌和胃癌。若成年早期就大量飲酒,50歲前罹患大腸癌的風險會提高150%。因此,黃軒醫師建議,女性每日飲酒量應不超過1杯,男性不超過2杯。為了降低罹癌風險,黃軒醫師表示,根據多項研究,健康的飲食習慣可以有效降低罹癌風險。1. 多吃蔬菜、水果和全穀類a. 高纖維飲食:蔬果和全穀類富含膳食纖維,有助於腸道健康,促進有益菌群的生長,降低大腸癌風險。• 建議:每天至少攝取5份不同種類的蔬菜和水果,並選擇全穀類如糙米、燕麥等。b. 抗氧化劑和植化素:蔬果中的維生素C、維生素E、多酚類和胡蘿蔔素等抗氧化物質,有助於中和自由基,減少細胞損傷。• 推薦食物:西蘭花、菠菜、莓果類、番茄等。2. 減少加工肉類與紅肉的攝取a. 針對 加工肉類:世界衛生組織(WHO)將加工肉類(如香腸、培根)列為致癌物,特別是結直腸癌的高危因素。• 建議:每周加工肉類攝入量應低於50克。b. 針對 紅肉:過量攝取紅肉可能增加大腸癌風險,烹調方式(如燒烤)也會產生致癌物如多環芳烴(PAHs)。•建議:每周紅肉攝入量不超過500克,並以蒸、煮方式取代燒烤和煎炸。3. 限制糖和高熱量食品a. 高糖飲食:長期攝取高糖食品會導致肥胖和胰島素抵抗,這是乳癌、胰臟癌等癌症的風險因素。• 建議:避免含糖飲料和甜點,選擇低升糖指數(GI)的食物,如全穀類和豆類。b. 高熱量食物:過量攝取高熱量食品,會增加肥胖風險,而肥胖是多種癌症的高危因素。• 建議:控制份量,注意總熱量攝入。4. 增加健康脂肪的攝取a. 健康脂肪:Omega-3脂肪酸具有抗炎作用,有助於降低某些癌症風險。• 推薦食物:深海魚(如鮭魚)、亞麻籽、核桃。b. 避免反式脂肪:反式脂肪與慢性炎症和癌症相關。• 建議:避免油炸食品和含人造奶油的產品。5. 控制飲食時間與規律性a. 規律飲食:生理時鐘的紊亂可能影響代謝,增加癌症風險。• 建議:定時進餐,避免夜間進食。6. 避免過量飲酒a. 酒精的致癌性:酒精被列為1類致癌物,與口腔癌、食道癌、乳癌等多種癌症相關。• 建議:女性每日酒精攝入量不超過1杯,男性不超過2杯。7. 多喝水,減少含糖飲料a. 水的作用:多喝水有助於促進代謝,降低尿路癌症的風險。• 建議:每日飲用2-3升水,避免含糖飲料。8. 增加益生菌和發酵食品的攝取a. 腸道健康:優質的腸道菌群有助於提高免疫力,減少癌症風險。• 推薦食物:優酪乳、味噌、泡菜等發酵食品。9. 減少高鹽食品的攝取a. 高鹽飲食與胃癌:高鹽飲食會損害胃黏膜,增加幽門螺旋桿菌感染和胃癌風險。• 建議:每日鹽攝入量控制在5克以內。10. 維持健康體重a. 肥胖與癌症:肥胖與乳腺癌、結腸癌、腎癌等多種癌症密切相關。• 建議:透過健康飲食和規律運動,將BMI維持在18.5-24之間。黃軒醫師最後也提醒,健康飲食,仍是降低罹癌風險的重要策略。選擇天然、未加工的食品,控制熱量和鹽分的攝取,同時保持飲食規律和均衡,能顯著改善身體健康並降低癌症風險。你們做好嗎?

男性更容易罹癌!重症醫示警「太愛面子」揭4大問題根源
癌症竟與「太愛面子」有關?胸腔暨重症專科醫師黃軒表示,男性的罹癌機率比起女性相對來得高,是因「4大因素」導致,且男性往往因面子問題不願主動就醫或接受健康檢查,容易延誤治療增加死亡風險。醫師黃軒在臉書粉專發文表示,台灣的癌症發生率與死亡風險有持續上升的趨勢,其中「肺癌」仍屈居國人癌症死因第一名,據世界衛生組織(WHO)預測,全球直至2025年,癌症病例數將突破3500萬例,較2022年的2000萬例飆升77%,成長速度不容小覷。黃軒指出,研究發現不論是在罹癌機率或死亡風險上,男性普遍比女性高,之所以會有此現象與「4大因素」有關,包括生活習慣、職業暴露、生物學差異及醫療資源使用差異。第一、生活習慣:男性往往比女性更容易從事一些「不健康」的生活習慣,例如吸菸、飲酒和不健康的飲食習慣,尤其吸菸和飲酒是導致肺癌、肝癌、食道癌等,多種癌症的主要風險因素,因此將促使男性罹癌風險提升。第二、職業暴露:相較於女性,男性更有可能從事一些高風險的職業,例如建築、化工、採礦等,這些行業可能會接觸到像是石棉、苯和其他致癌化學物質,容易增加癌症發生率。第三、生物學差異:某些癌症的生物學差異,可能使男性比女性更容易患上某些類型的癌症,例如前列腺癌是男性特有的癌症,而肺癌在男性中也更為常見,是因荷爾蒙、基因和其他生理差異所導致。第四、醫療資源使用差異:男性在健康檢查和就醫方面比起女性「更被動」,恐導致疾病無法及時獲得診斷、治療,容易增加癌症發生率及死亡風險,因此到了2025年「肺癌」也將會是男性的頭號健康殺手。

她試168斷食法瘦了 身體出現2症狀…7個月後離世
近年來流行起「168間歇性斷食法」,有許多民眾為了身體健康或減重都紛紛嘗試。營養功能醫學專家劉博仁醫師近日在節目上聊到,曾有一名女病患試「168斷食減重,真的瘦了好幾公斤,但出現臉色蒼白和噁心感的症狀,就醫檢查才知道罹患「癌王」胰臟癌,治療7個月後仍未好轉,不幸離世。劉博仁醫師在節目《健康晚點名》分享多起癌症病例,並介紹10大罹癌徵兆,「體重莫明減輕」就是其中一項;劉博仁醫師的一名女病患,她跟風嘗試168斷食,短短3、4個月就瘦了好多公斤,卻也時常感到噁心和臉色蒼白;她就醫檢查後,劉博仁醫師發現他血液的CA19-9指數很高,掃超音波後確定是胰臟癌併發肝臟轉移。對此,劉博仁醫師說明,無論透過何種方式控制體重,凡是出現臉色蒼白、食慾下降和體重短時間減少4至6公斤,都得提高警覺,因為有很大機率是癌症。劉博仁也補充,女病患因已發生肝臟轉移,接受化療7個月後病逝,無奈胰臟癌有癌王之稱,發現不易,通常發現時已經很難挽回。肝病防治學術基金會的會刊中曾提到,胰臟癌相對於其他癌症發現不易,目前唯一的治療方式就是手術,但臨床上只有15%病患有機會開刀,又有80%的人術後會復發;無法手術的患者,則只能用化學治療和放射治療。節目中劉博仁醫師指出的10大罹癌徵兆,包括體重莫明減輕、耳朵莫明痛不停、食慾不振噁心想吐、身體長出不明腫塊、聲音突變沙啞、傷口久不癒合、大小便不正常出血、皮膚癢找不出原因、痣發生明顯變化和更年期後陰道出血等。而168間歇性斷食法,指的是1天當中8小時可進食,其餘16小時禁食,可喝水、茶和黑咖啡等沒有熱量的飲料。

60歲婦人半年急瘦8公斤「確診食道癌末期」 專業醫提醒:10習慣養出一身癌
腎臟科醫師洪永祥近期分享案例,內容提到一名年過60的婦人,因為吞嚥困難導致半年內急瘦8公斤,後來該名婦人確診食道癌末期,甚至還轉移到肺部肝臟。洪永祥醫師解釋,該名婦人日常習慣吃過鹹的醃製醬菜、喝酒,久坐,這些都是容易致癌的壞習慣。洪永祥醫師也為此列出10大養癌的壞習慣清單,呼籲民眾不得不防。洪永祥醫師解釋表示,在討論致癌的壞習慣時,大家往往會想到抽煙、喝酒和嚼檳榔這三個主要因素。然而,有許多其他容易被忽視但卻有罹癌風險的生活習慣,希望大家能及時改正。洪永祥醫師也為此列出10大養癌的壞習慣清單:第十名:喜歡喝會燙口的熱湯世界衛生組織(WHO)已將逾攝氏65度C的熱飲,定為食道癌可能的致癌因子,口腔是身體非常耐熱的部位,通常可以容忍到約攝氏60度C左右,黏膜被湯燙傷約3天左右的時間就能修復好,但若不停反覆傷害黏膜,在來不及修復的情況下,也可能提高罹患口腔癌與食道癌的風險。洪永祥醫師建議民眾遇到感覺會燙口的熱湯熱飲,務必再放涼一些再入口。第九名:保麗龍碗裝泡麵並用書本重壓在講到泡麵之前先來澄清一下用紙杯塑膠蓋裝熱騰騰咖啡會不會致癌?台灣人愛喝咖啡出名,根據國際咖啡組織(ICO)統計,台灣人2021年全年咖啡消費總數約28.5億杯,平均每人每年約喝122杯,一大早上班族都會人手拿著一杯用紙杯與塑膠蓋的熱咖啡,大約於 2013 年傳出熱咖啡杯蓋會致癌, 6 號PS(聚苯乙烯)杯蓋不夠耐熱,溶出致癌物苯化合物的疑慮,衛福部當時也公開澄清,6 號塑膠的標準為耐熱度攝氏 95 度、持續 30 分鐘的條件,強調正確使用就不用擔心。後來咖啡業者改用更耐高溫5號 PP聚丙烯可耐熱達100-140度。來消除大家喝熱咖啡致癌的疑慮。洪永祥醫師表示,基本上若業者守法照規定來,喝熱咖啡用紙杯裝與塑膠蓋還算安全,但這邊要特別提醒當心的反而是泡麵碗,很多6號塑膠會使用在泡麵碗,現在市售的泡麵碗大多為紙盒容器,但仍有少部分附的是保麗龍碗,如果燒開水沖泡麵、又用鋁箔蓋上再壓一本厚厚的書泡好幾分鐘,高溫悶燒,這樣就可能超過 6 號塑膠的耐熱使用範圍,而 6 號塑膠在動物實驗中確實會增加動物的罹癌風險,長期累積恐對人體產生致癌風險。洪永祥醫師建議建議,外帶咖啡還是自備不銹鋼或陶瓷保溫杯、泡泡麵還是用陶瓷碗最安全。第八名:喜歡吃烤焦的食物很多人喜歡焦香美味:烤肉、烤麵包、焦掉的鍋貼、鍋巴等,肉類的脂肪和蛋白質燒焦產生危險的致癌物是多環芳香烴,這是在人類已經發現有致癌風險的一級致癌物。而鍋貼麵皮麵包是澱粉,產生的致癌物是丙烯醯胺,這個物質是歐盟食品安全局在2015年發現在動物實驗具有致癌風險,認為不管任何族群都可能造成癌症發生的增加,因此在2017年入法,歐洲要求速食店提供的產品需抽查丙烯醯胺濃度,而美國FDA要求洋芋片及餅乾廠商需提供產品丙烯醯胺的濃度於成分表。洪永祥醫師說明,當然所有致癌物都是總量的問題,澱粉食物高溫烹煮,難免會出現丙烯醯胺,所以並不是都吃不得,但千萬不要過量。洪永祥醫師建議,烤肉烤麵包烤得金黃可以吃,但是燒焦黑就建議不要吃。建議把燒焦的部位剪掉、切掉不要吃進肚子,並且同時多攝取大量膳食纖維的蔬菜降低風險。第七名:睡覺不關燈洪永祥醫師說明,開燈睡覺有機會提高患甲狀腺癌的風險。《Cancer》癌症期刊上的一項研究顯示,比起睡眠時接觸較少光線的人來說,睡眠中長期暴露在光線之下的人,患甲狀腺癌的風險會增加55%,其中女性比男性更加高危。《美國醫學會雜誌》有研究發現,長期在睡眠時暴露在人工光線之下,會增加變肥的機會,而體重增加的比例,還會跟着光的強度而有所增加,也就是光源越強,體重便增加得越多。而肥胖又是導致多種癌症的危險因子。第六名:經常做電腦斷層檢查洪永祥醫師表示,照一次頭部電腦斷層所接受的輻射量就相當於照100次胸部X光攝影;胸部電腦斷層則相當於照350次胸部X光攝影。 刊登在美國權威期刊《循環(Circulation)》一項研究發現,經常重複接受複雜影像檢查者會罹癌風險會增加,其中電腦斷層和心臟導管檢查是主要的輻射來源,占了81%。電腦斷層仍是X光攝影的一種,因此會有輻射致癌風險。美國《消費者報告》曾報導一項研究發現,電腦斷層攝影(CT)釋放的輻射,每年可能導致2.9萬美國人罹患癌症,其中婦女占三分之二。洪永祥醫師建議,每個病人一年照胸部X光最好不要超過50次,而電腦斷層則是除非必要才做。第五名:不喜歡刷牙漱口洪永祥醫師提到,頭頸部癌在台灣的發生率節節升高,其中以口腔鱗狀細胞癌佔多數,以前都認為與抽菸、喝酒、檳榔或人類乳突狀病毒(HPV)有關,但是口腔裡面的細菌也是不是可能會引起口腔鱗狀細胞癌?以前的研究指出口腔的細菌也可能會引起腸胃道癌症,但是會不會也引起口腔內的癌症,是值得研究的問題。在最近的研究已發現口腔內的細菌可能引起胰臟癌、大腸癌及口腔癌等。其中最顯著的例子也是影響人類健康最大的是幽門桿菌,幽門桿菌會引發胃癌或胃淋巴瘤。洪永祥醫師建議,每天記得刷牙漱口做好口腔的清潔習慣第四名:經常裝潢住家與買新櫥櫃洪永祥醫師表示,2004年國際癌症研究署把甲醛歸類為一級致癌物,根據統計,有4成的5年裝潢仍然偵測出甲醛超標,卻只有不到30%消費者知道建材或家具中會有甲醛氣味殘留,最長需要15年才能完全揮發。 洪永祥醫師說明,長時間的甲醛曝露,除致癌外會導致頭暈、噁心、嘔吐,學齡前兒童更容易受到影響,造成過敏性鼻炎、氣喘等問題,甚至肝腎都會出狀況。洪永祥醫師建議,裝潢可選擇通過綠建築標章的產品,或是低甲醛建材;選擇建材櫥櫃時,可先試聞氣味,若氣味刺鼻則建議不要購買。也可選甲醛多已揮發完全的中古家具,或採用原木建材與家具,避免毒害。第三名:喜歡吃加工紅肉洪永祥醫師提到,世界衛生組織國際癌症研究總署(IARC)已宣布將「加工肉品」列為一級致癌物(充分證據顯示對人類致癌),而紅肉則被列為2A級致癌物(很可能對人類致癌),該署指出,加工肉品及紅肉的攝取量與罹患大腸癌的風險都有劑量效應關係,每天食用50克的加工肉品會增加18% 罹患大腸癌的風險,每天食用100克的紅肉會增加17% 罹患大腸癌的風險。洪永祥醫師解釋,國人過去1天紅肉攝取量超過100公克者就高達24.3%。進一步分年齡看,有36.8%的13歲至15歲的青少年每日紅肉攝取超過100公克!洪永祥醫師建議,日常最好遠離加工肉品及少吃紅肉(豬、羊、牛),以魚肉、禽肉等白肉來取代紅肉,攝取同時多吃天然蔬果。第二名:久坐洪永祥醫師解釋,所謂的久坐,是指睡覺除外每天坐著或躺著6個小時及以上,「久坐不動」是非常確定致癌危險因子。許多研究表明,久坐的生活方式與增加罹患各種癌症風險相關。2022年,知名期刊《歐洲流行病雜誌》刊登了一篇綜述論文,研究人員納入了來自 77 項原始研究超过 200,000 個癌症病例。研究發現,久坐行為會增加罹患六種癌症的風險,乳腺癌發病率增加8%、結腸癌增加25%、前列腺癌增加8%、直腸癌增加7%、子宮內膜癌增加29%和卵巢癌增加29%。另外,久坐行為還能導致癌症患者生存率下降,其中結直腸癌患者確診後的久坐行為增加其特異性死亡風險61%。洪永祥醫師建議,民眾買個會升降的辦公桌儘量站著辦公腿酸再坐,減少坐沙發看電視時間且每坐三十分鐘起來伸展與活動。第一名:吃太甜太鹹洪永祥醫師提到,先前美國研究人員給小鼠餵食含糖很高的加工食品,結果發現,小鼠罹患乳腺癌的風險增高,且增加癌細胞存在擴散到肺部的潛在風險。另一項加拿大魁北克拉瓦爾大學的研究也顯示,每週喝3杯以上、每杯約355毫升含糖飲料的女性,乳房組織密度會增加,提高細胞癌變的風險。除此之外,也有研究說癌細胞喜歡吃糖,事實是在食用過度的碳水化合物(例:高GI值的食物或精製糖)時,會使得血糖快速飆升而導致的體內的一連串作用而有促癌風險。 世界癌症研究基金會(WCRF)最近發表報告,指出胃癌與攝取高鹽食物關係密切。英國世界癌症研究基金會所發表的研究報告如果每天吃高鹽分、醃漬類、醬菜等食物加上本身有胃幽門螺旋桿菌會增加胃癌的風險。洪永祥醫師建議,不要養壞你的味蕾,從小養成品嚐天然食物的天然美味,減少高鈉與高GI精緻糖的攝取 。

喝酒臉紅=代謝快?醫揭真相:致癌物累積 台人「基因變異」比例居冠
多數人都知道酗酒會增加罹癌風險,然而近期研究指出,酒精和癌症之間的關係可能比想得更危險。依據國際癌症研究機構(International Agency for Research on Cancer, IARC)在著名國際期刊《柳葉刀腫瘤學Lancet Oncology》期刊發表的研究結果,分析全球癌症病例資料,發現酒精導致的癌症佔總病例4.1%,而這種比例在不同國家和地區存在巨大差異,尤其在亞洲最為顯著,東亞地區的比例高達5.7%。臺北市立聯合醫院松德院區成癮防治科主任張祜銘解釋說,飲酒是否導致癌症不僅與飲酒種類和方式有關,基因也扮演著重要角色。亞洲人中乙醛脫氫酶基因變異的比例較高,這種基因變異的人,其飲酒後致癌風險可高達數十至數百倍。有些人誤解喝酒後會臉紅表示代謝快,其實喝酒後臉紅,很可能就是乙醛致癌物在體內累積的表現。張祜銘進一步指出,臺灣是全世界乙醛去氫酶基因變異比例最高的國家,將近一半的人(45%)擁有這個基因變異,這也意味著在臺灣有飲酒習慣的人應特別注意癌症預防。以肝癌為例,過去臺灣肝硬化和肝癌的主要原因是B型肝炎,但是由於政府公共衛生政策的成功,臺灣B型肝炎得到了有效控制,現在對於酒精導致的肝硬化或肝癌應該更加注意。他建議,有喝酒習慣的人應該定期接受身體檢查。如果在停酒期間後出現手抖、心悸、睡眠障礙(包含入睡困難、睡眠中斷、淺眠多夢)等症狀,就需要到成癮防治科就醫,醫師除了進行藥物治療和心理治療,也會安排身體疾病的檢查。譬如松德院區成癮防治科就和消化內科合作,可以安排非侵入性肝纖維化檢查,能夠取代穿刺,準確判斷肝纖維化的程度。張祜銘提醒,根據國際癌症研究機構的統計資料,酒精導致的癌症中有13.9%是由於適量飲酒(即每天小於20克酒精)引起的,遠非大多數人所認為的無害。因此,國民健康署、臺灣酒害防治協會和臺灣酒精不耐症衞教協會發起了5月9日的「臺灣無酒日」活動,呼籲國人關注酒精對健康的危害。

醫籲公費腸癌篩檢下修到45歲 台中彰3縣市擬帶頭試辦
【健康醫療網/記者鄭宜芬報導】美國研究發現,年輕人罹患大腸癌的比例顯著上升。面對大腸癌年輕化趨勢,我國公費篩檢目前只涵蓋50歲以上族群。台灣消化系醫學會秘書長邱瀚模呼籲下修公費篩檢年齡至45歲,台北、台中、彰化3縣市率先響應,最快後年實施青壯年腸癌篩檢。衛生福利部國民健康署也表態支持,若爭取到預算,最快有望後年下修篩檢門檻。年輕大腸癌發生率高 根據衛福部統計,大腸癌已連續15年成為台灣新增癌症病例的第一名,並且在癌症死亡人數中排名第3。國際癌症研究機構的數據顯示,2020年,台灣的大腸癌發生率高達40.5%,在全球排名第6、亞洲排名第1。大腸癌和社會發展習習相關,值得注意的是,大腸癌年輕化正撲向青壯年族群,而且男性發生率較女性高1.5倍。腸癌潛伏於青壯年,一旦罹癌不只可能奪走生命,家庭也可能因為失去經濟支柱而變得脆弱。腸癌篩檢可減少29%晚期大腸癌發生率,降低35%死亡率。目前我國公費腸癌篩檢是由政府補助,進行每2年1次定量免疫法糞便潛血檢查,然而補助對象只涵蓋50~74歲族群,卻沒納入45~49歲這群社會及家庭重要經濟梁柱,而且男性篩檢人數甚至少於女性。醫質疑「公費篩檢一定漏掉了什麼」為促使台灣扭轉這項「不名譽的第1名」,邱瀚模提出調整公費腸癌篩檢的年齡門檻,從補助50~74歲民眾,下修至45歲即可被納入補助。他表示,台灣全面執行公費腸癌篩檢10多年是有成果的,理論上也應該要做得很好,但在數據上不是如此。年齡愈高的民眾因被納入公費篩檢族群,發生率逐年緩降,然而未被涵蓋的「40~44歲」和「45~49歲」青壯年族群發生率雙倍成長,甚至已被納入的「50~54歲」中壯年族群,發生率也未減反升。「台灣一定漏掉了什麼,才讓年輕大腸癌(發生率)這麼高,」邱瀚模推測可能原因包括:公費腸癌篩檢不夠普及、多數人只篩1次、年輕族群未被納入公費篩檢範圍等。美國許多癌症相關團體,已下修公費腸癌篩檢的起始年齡至45歲,甚至提出「45 is the new 50」的篩檢概念,澳洲也是。邱瀚模強調,台灣40~49歲青壯年罹患大腸癌的高發生率排名全球前幾名,這群人因沒有篩檢,發現症狀時經常為時已晚、死亡率高。呼籲政府下修公費腸癌篩檢的年齡,不應再等待和觀望其他國家做法,應走台灣該走的路。公費篩檢下修年齡 國健署:要試算成本效益根據健保署的最新資料,2022年花在大腸癌的醫療費用約160億元、藥費約56億元。細究各期別可發現,第四期的醫療費用和藥費,分別是第一期的5倍和11倍。換言之,愈早期發現及治療,有助節省健保費用。立委吳玉琴認為,下修公費腸癌篩檢的年齡至45歲是一項好的健康投資,有助大腸癌早期確診,而且所需的預算應不多,建議國健署應在癌症年度計畫向主計總處爭取相關預算,也請國健署在3個月內提出相關分析報告。國健署副署長魏璽倫表示,根據歐美目前的公費腸癌篩檢資料,在年齡部分並未下修。不過國健署持開放性立場,承諾最晚11月初會有下修年齡的成本效益試算版本,尚需要更多的國內資料、國際證據及專家意見。為此,台大流行病學與預防醫學研究所教授陳秀熙提出台灣本土的真實數據。2001年他在台南和基隆社區進行50萬名中壯年族群(40~49歲)的腸癌篩檢分析,僅約5萬人有進行腸癌篩檢,44.5萬人則沒有做。這項研究持續追蹤至2019年,發現前者大腸癌發生率為每年每10萬人有45人罹病,後者則為58。結果顯示,50歲前開始接受篩檢,發生大腸癌風險減少22%。陳秀熙同時提出「精準篩檢」概念,透過AI計算出糞便潛血濃度愈高者,發生晚期大腸癌和大腸癌死亡率也愈高,因此篩檢的間隔應予以調整,不一定每人每2年做一次,風險較低者可拉長至每6年篩檢一次,風險較高者則應每半年一次就做篩檢。跑在中央之前 北中彰擬籌預算響應台北市、台中市、及彰化縣3縣市的衛生局長,同意以試辦計畫模式響應「45 is the new 50」的公費腸癌篩檢。台北市衛生局長陳彥元說,以台北市的篩檢率試算,若要執行45歲以上的公費腸癌篩檢,約需花3千萬元。由於今年和明年已有既定計畫要執行,不過2025年有機會透過整合式篩檢活動,設法籌錢試辦。彰化縣衛生局長葉彥伯建議,現行的腸癌篩檢流程要創新,例如讓民眾網路預約,由現有的公衛醫療體系把採便管郵寄到府,民眾採便後則放置於社區藥局或超商,由專人回收送驗。如此一來,採便更方便,也有機會更快收到報告。
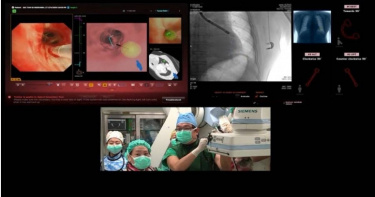
擊敗癌王2/突破「低劑量電腦斷層」盲點 只要10分鐘!無創導航手術即知腫瘤良惡
根據國際癌症研究機構 GLOBOCAN 最新統計,2020 年全球估計有 1930 萬新發癌症病例,並有 990 萬人死於癌症,推估其中有 49.3% 的病例和 58.3% 的死亡人數來自亞洲。與其他地區相比,只有亞洲 (58.3%) 和非洲 (7.2%) 的癌症死亡比例高於新發病比例 (分別為 49.3% 和 5.7%),原因來自於好發癌症類型分佈不同,以 2020 年為例,肺癌是亞洲癌症第一大死因,佔 18%;其次為大腸癌,佔 9.4%。根據衛福部109年國人十大癌症死亡排行顯示,肺癌再度蟬聯台灣癌症致死率之冠,肺癌佔癌症死亡人數近20%,每年奪去9000多條寶貴生命,患者人數更在10年內激增1.5倍。低劑量電腦斷層是近年來早期篩檢肺癌的利器,但由於肺結節具有高偽陽性、且部分位置難以偵測,因此能有其侷限。(圖/翻攝自永越健康管理中心臉書)近年來,多位名人透過低劑量電腦斷層(LDCT)發現肺腺癌而引起關注,馬偕醫院胸腔內科主治醫師余秉宗表示,LDCT雖然更容易發現小於1公分的早期肺癌,但是高偽陽性的肺結節,使病人長期追蹤檢查時造成輻射暴露、侵入性確診檢查時也會提高併發氣胸的風險。馬偕醫院外科部副部長、胸腔外科資深主治醫師黃文傑表示,一名45歲的男性上班族在公司健檢中,透過低劑量電腦斷層發現肺部有一處1.5公分的毛玻璃狀結節,患者本身無家族史、也沒有不良生活習慣,因此相當驚訝。黃文傑說,若民眾檢查後腫瘤已達4至5公分以上,或腫瘤位置就在氣管上,可直接使用傳統方式手術;但由於2公分以下的肺結節較難透過影像判斷良性或惡性,而侵入性確診檢查的風險也高,考量男患者結節僅有1.5公分,因此決定以相對風險較低的肺結節無創導航手術進一步確診。黃文傑表示,導航系統先以病人之氣管與肺部血管電腦斷層合成出模擬即時影像,並規劃出一條閃避肺臟血管的路徑。接著於支氣管上打出0.1公分的洞口,再以0.2公分的氣球擴張後開始「探鑽」,以近乎無創方式抵達沒有支氣管經過的肺結節位置。隨著空氣污染愈來愈嚴重,也讓更多沒有吸菸習慣的民眾深陷肺癌風險之中。(圖/報系資料庫)從肺結節取出檢體後,立即送交病理科進行細胞診斷,約莫10分鐘後即確診為肺腺癌第一期,於是馬上安排患者進行單孔胸腔鏡手術切除癌腫瘤,手術全程約1.5小時,術後住院觀察三日後出院,目前追蹤狀況良好。台東馬偕醫院胸腔內科資深主治醫師施慧瑄表示,依據文獻,若肺結節位於沒有氣管通過的位置,由於難以判讀,原診斷率僅有3成,透過肺結節無創導航手術後可達超過8成的診斷率,而且確診為癌症後,即可馬上由胸腔外科醫師接手進行胸腔鏡手術切除;若為炎症則可後續觀察,減少病人不必要的手術風險,完成精準定位及病灶切片。

疫情導致癌症病例被積壓 未來10年恐有數千人病逝
感染新冠肺炎可能飽受長期後遺症困擾,國外相關研究顯示,無論患者染疫時是否出現症狀,超過1/3的確診者做家事或是爬樓梯都有困難,身體健康狀況甚至比癌症患者還要糟糕,據英國公共政策研究所(IPPR)研究顯示,至少1萬9500名癌症患者因為新冠疫情的關係,而推遲就醫與治療癌症,未來10年內「恐怕會有數千人因癌症病逝」。 英國被轉診或接受檢查的病人數量都下滑不少。(示意圖/Pixabay)根據《英國廣播公司》(BBC)、《每日郵報》等英媒引述IPPR的研究指出,從國民保健署(NHS)取得的數據顯示,疫情期間,癌症患者進行內視鏡檢查數量下降了37%,磁振造影(MRI)和電腦斷層(CT)掃描也分別少了25%和10%,專家估計,被轉診到專科的癌症疑似病例相較前一年少了15%,這意味著約37萬人因為疫情錯失了治療或診斷的黃金時間。另外的數據也顯示,有極大機率治愈的癌症患者,數量已自過去的41%跌到疫情爆發前的44%。報導引述了健康諮詢公司CF的回應表示,這些冰冷的數據背後代表的是成千上萬的性命,對這些癌症患者來說,接受治療已經來不及了。IPPR和CF指出,處理這些大量被積壓的癌症病例可能需要10多年的時間,報導指出,若NHS能將治療癌症的醫療資源提升到高出新冠大流行前的5%,那這些病例則需等到2033年才能處理完畢,若NHS將資源增加到15%,相關病例在明年就能完成。報導還引述了IPPR成員帕特(ParthPatel)的回應表示,「疫情嚴重擾亂了英國的癌症醫療服務,也毀掉了我們多年來在提升癌症存活率方面所取得的進展。我們清楚,每一次的延誤,都會為患者的生存機會帶來風險」,不過以NHS目前的資源和人力來看,要將癌症積壓病例清零的機率是不可能的任務,唯有盼望下屆英國政府能給予更多的醫療協助。
英國三分之一癌症患者 因新冠肺炎中斷療程而惡化
因為新冠肺炎疫情的爆發,在英國有三分之一的病患,因此而中斷了癌症的療程。甚至有病患因為肺炎疫情取消了掃描、測試、手術、化療或是放射療法,對病情有著嚴重的影響。根據英國媒體《每日郵報》報導指出,他們追蹤1900名癌症患者在新冠肺炎流行期間的醫療狀況,有三分之一的人說他們的療程有被新冠肺炎疫情影響到,而有42%的人表示他們關鍵時間點的測試檢驗因為疫情而取消,甚至被醫院遺忘有登記療程。而從今年3月起,不少英國醫院取消了癌症的治療,他們將重心放在新冠肺炎的患者治療上。有一名罹患四期肺癌與乳腺癌的73歲婦女,甚至表示她與她所屬醫生的門診已經延後了兩次。而英國國民保健署也曾統計,今年5月,英格蘭的醫生進行了約106535例緊急癌症病例的轉診,但在2019年5月確有200599例緊急癌症病例的轉診,現在幾乎只有去年的一半。而且現在有5萬5500多人在醫院等待癌症的相關檢查,同時有超過200萬人等待乳房、大腸與子宮頸的檢查。英國癌症研究中心首席執行官米歇爾(Michelle Mitchell)曾表示,在新冠肺炎大流行之後,NHS已經開始恢復癌症的治療,越來越多人被送往醫院檢查。但由於過去累積了許多等待測試與需要治療的患者,所以可能需要一點時間來處理。