商業保險
」 保險 健保 勞保 衛福部 實支實付
狗屎變黃金!37歲女子沒上大學 靠「幫狗鏟屎」年收逾650萬
美國一名37歲女子艾莉卡(Erica Krupin)沒有大學學歷,於高中畢業後曾嘗試多種職業,後來她藉著「幫狗鏟屎」創業,並註冊了公司,讓她年收入成功超過20萬美元(約650萬元新台幣),預計今年年收還可突破25萬美元(約新台幣約812萬元新台幣)。根據外媒《NBC Bay Area》報導,艾莉卡此前曾在多種產業中工作,包括高爾夫球場調酒師、美容師等等。直到6年前,艾莉卡創立了「Kroopin's Poopin Scoopin」公司,這是一家位於美國五大湖地區密西根州的狗糞清理公司。起初,她只將「鏟屎」當作副業,但在某天早上,她一邊喝著咖啡,一邊看著自己的愛犬「爪哇」(Java)正蹲在後院上廁所,這才使她靈機一動,「我想,我願意花錢請人來清理狗大便,這樣我就不用每天都這麼做了」。報導指出,艾莉卡總共花費1000美元(約新台幣32,513元)購買所有用品,像是鏟子、垃圾袋、手套、消毒劑、貨運拖車等等,加上公司登記、商業保險、架設相關網站,她最終於2018年8月正式創立了公司。 在 Instagram 查看這則貼文 從 Instagram 分享的貼文 一直到2020年2月,同時是新冠疫情席捲美國的幾週前,艾莉卡選擇辭去藥房技術員的正職工作,開始全職經營「鏟屎」公司。 艾莉卡提到,她會將清理完的狗大便裝進雙層袋子中,再將其直接丟棄再寵物主人的戶外垃圾桶裡,讓她無需額外負擔廢物處理工作。而目前「鏟屎」業務的主要收入是固定清理服務,如果客人指定每週清理1次,費用為每月87美元(約新台幣2828元);每週若需要清理2次,費用是每月156美元(新台幣約5072元);至於單次清理費用,則是50美元(約新台幣1625元)。艾莉卡強調,公司目前已創立了6年,她希望未來能僱用更多員工,為密西根州的更多城市提供服務。另據「CNBC Make It」查閱的財務文件顯示,「Kroopin's Poopin Scoopin」2024年度的預計收入將達到25萬美元。

托嬰雇主失蹤!保母帶女嬰回家撫養3年 「失聯真相」曝光讓她心痛:已經當女兒在養
2021年,中國湖北省婦女黃慶芝受雇為武漢一戶人家當保母,全天候照顧一名剛滿一歲的小女嬰。沒想到才工作2個月,雇主就此失聯。黃慶芝無奈之下和丈夫將小女嬰帶回老家撫養了3年,近日才得知當年的雇主並非女嬰的父親,如今不僅正入獄服刑,且還有十多年刑期。而女嬰的親生母親如今也在坐牢。3年來早已把小女嬰當成女兒在養的黃慶芝為此憂心忡忡,一方面害怕將女孩交還「原生家庭」禍福難料,一方面又因為自己與女孩沒有親屬關係,就學、就醫處處碰壁,令她不知如何是好。據陸媒《封面新聞》報導,2021年,家住湖北省十堰市的黃慶芝與丈夫高和意2人,因為2個女兒都已經成年自立,於是決心一同前往大城武漢市工作,為2個女兒掙點嫁妝。高和意找到一份跑網約車的工作,而她則受雇於一名陳姓雇主,以人民幣6000元(約新台幣2.7萬元)的月薪到雇主租屋處,照顧一個剛滿1歲的小女嬰。「房子是租的,雇主不在那裡住,給錢的時候露面過一次,送奶粉尿布時露面過一次,後來薪水用手機轉帳就沒再露面。女主人則從沒出現過,每天就我一個人照顧一歲的寶寶。」黃慶芝告訴媒體,自己當時還曾經向丈夫說過:「這是個輕鬆活兒,我要好好幹。」沒想到2個月後,房東上門告訴黃慶芝,雇主失聯了,因為拖欠房租,要求她與女嬰限期搬走。黃慶芝立刻撥打雇主電話、發微信,都找不到人。她無奈之下,只能抱著女嬰回到自己與丈夫的租屋處,隨身只帶走了雇主交給她的寶寶疫苗本,上面記錄了孩子的出生年月日,以及孩子母親的姓名。黃慶芝帶回的疫苗文件。(圖/翻攝封面新聞)在驚慌中渡過2天,黃慶芝接到一通陌生電話,對方自稱是陳姓雇主的朋友,轉達雇主「臨時出事了」,孩子委託黃慶芝帶一段時間,等陳方便的時候會來接走孩子,並且補齊保母費用。然而過幾天後,這個電話號碼便再也無人接聽。黃慶芝考量孩子年紀太小還需要全天照顧,所以她無法出去工作。而孩子奶粉、尿布、房租全都是開銷,丈夫高和意跑網約車的薪水大概只有人民幣6000多元,不足以支撐3人在武漢生活,於是和高和意一起帶著女嬰回到了十堰老家,至少還能住在自己的房子裡。之後,黃慶芝便在家帶孩子,而高和意便在各處建築工地上做臨時工,薪水時有時無。黃慶芝說,「總是想著再帶一段時間、再帶段一段時間,等她爸爸媽媽來接她……不知不覺孩子已經4歲半了。」黃慶芝坦承,他們曾經動過念頭要把孩子送到兒童福利院,但最後狠不下心心,「人家把孩子託付給你,你也答應了,可不敢隨便把孩子送出去。」他們的2個女兒和親友一開始也難以接受,明明女兒都長大成人了,為什麼還要再抱回一個「負擔」,不過後來他們也陸續被這個可愛的小女嬰征服,不僅將她視為家裡的一份子,逢年過節還會給她備上一份壓歲錢。黃慶芝的小女兒還時常吃醋發脾氣,認為爸媽帶大自己的時候都沒有這麼好。記者表示,拜訪黃慶芝一家的時候,如今4歲半的高月(化名)半點也不怯場,不停在黃慶芝夫婦身邊轉來轉去,還在鏡頭背後指揮黃慶芝夫妻入鏡:「爸爸媽媽,茄子!」黃慶芝往往會扮演的嚴母的角色管教孩子「不要打擾叔叔」,高和意則笑呵呵地任由高月在身上爬上爬下,不時輕拍孩子。黃慶芝表示,小姑娘情商高,不怯場,嘴巴又甜,很容易跟人拉近關係,親戚朋友都喜歡她。而高月在鏡頭前面唱歌、跳舞,用簡陋的玩具電子琴彈奏不成調的曲子,還大方拉著記者展示她的玩具紙箱:「這個是媽媽買的,這個是撿回來的,這個是姑姑送我的……」「孩子太聰明了,她聽得懂大人們在說什麼,有時候聽到談論她的親生父母,她會跳出來說『我只有一個爸爸媽媽就是你們』,搞得我們心裡也難受,不知道未來該怎麼辦。」黃慶芝表示,孩子養到這麼大,如今已經有了很深的感情,夫妻倆時常為此發愁,「不知道孩子什麼時候會以什麼方式離開我們。」高和意下工後,會和黃慶芝一起抱著小高月在住家附近散步。黃慶芝笑說,老公以前根本沒怎麼抱過自己的孩子,現在下班卻天天讓高月黏在身上。(圖/翻攝封面新聞)黃慶芝面對的困境,一方面來自經濟的壓力。3年來她每天照顧高月,無法外出工作,高和意的工地工作按天算錢,收入並不穩定,而他們10年前買的小房子房貸還沒還清,「從情感上我們捨不得她,但現實考慮我們又養不起了。不少家庭條件好的親戚朋友想收養她,但我們又沒有權力把她交出去。」更現實的問題是,4歲半的高月已經到了該上幼兒園的年紀,但由於黃慶芝夫婦不是高月的親生父母,沒有幼兒園敢收她入學。孩子之前幾次生病,去醫院也被要求先提供親子證明,因為害怕她是被人販子拐賣的小孩子。為了高月的未來,黃慶芝決定重新尋找失聯的雇主,希望和對方討論該怎麼辦。然而經過多地警方的聯合協助,雖然找到了當年的陳姓雇主,卻發現他正在監獄中服刑,還有十多年的刑期。警方還告訴他們,陳男與高月「沒有血緣關係」。之後,警方又根據疫苗書上的名字找到了高月的生母,但是她也同樣在監獄服刑,還有2年刑期。得知高月「親生父母」的情況,讓黃慶芝對孩子的未來憂心忡忡,「她已經懂事了,能不能回歸家庭,怎麼去融合,接下來的2年該怎麼辦,我也沒有主意。我只希望她能健康快樂長大,開開心心成家立業。」11月5日,在十堰市各政府部門的協調下,高月已經在當地一所幼兒園入學,但是校方要求黃慶芝夫婦為高月購買一份商業保險,因為擔心孩子萬一出現磕碰、傷害,沒有人能承擔責任。黃慶芝苦笑表示:「我們現在才知道,因為我們不是她的監護人,萬一孩子在我們手上受傷,或是遇到緊急狀況,我們其實沒有權力處置。」目前,十堰市各相關部門還在研究,如何在合法範圍內為小高月提供更多協助。

疫苗啟示錄2/法院認證疫苗救濟審議黑箱 學者籲採「特別犧牲」從寬認定
國際大藥廠AZ日前首度在法院文件中坦承研發的新冠疫苗可能引發罕見血栓,衛福部進而宣稱,民眾若發現有利新事證,可再提接種疫苗救濟。不過,衛福部排除已申請過救濟、因「原因不明」而遭駁回的案件,受害者及家屬身心俱疲,現在只能轉而透過司法途徑,尋求公理與正義。國際大藥廠AZ日前首度在法院文件中坦承,旗下新冠疫苗可能引發罕見血栓,衛福部宣稱民眾若發現有利新事證、可再提接種疫苗救濟。(圖/黃耀徵攝)「盧太太案」的當事人劉姓女子當初是在打第三劑莫德納疫苗後,疑似引發高血壓猝死,家屬向衛福部「預防接種受害救濟審議小組(VICP)」申請救濟遭駁回,只能一狀告上台北高等行政法院,控訴衛福部審議小組兩小時內輕率審理90案,每案僅討論80秒,並未提出任何臨床或實驗檢驗事證,排除劉女之死與接種疫苗有關,卻直接引用法醫解剖報告充當審查資料,恣意、濫用作為違法認定,草菅人命堪比「黑箱流水線」,行政法院駁回審議結論判決衛福部敗訴,讓協助家屬的立委廖偉翔感嘆「法院終於還家屬公道」。盧太太家屬委任律師翁伊吟說,訴訟過程讓她感覺預防接種受害救濟小組「審查邏輯」出現問題,對預防接種受害救濟制度設立「本旨」與法律認知嚴重不足。「盧太太案」的遺族委任律師翁伊吟引用高院判決書內容指出,訴訟過程讓她感覺預防接種受害救濟小組「審查邏輯」出現問題,對預防接種受害救濟制度設立「本旨」與法律認知亦嚴重不足,「疫苗不良反應救濟審議辦法」也不利受害者申請救濟。(圖/劉耿豪攝)她指出,法院認定衛福部「預防接種受害救濟基金徵收及審議辦法」不利受害者獲公平公正審查,其中審議辦法第13條甚至規定,審查時須引用「符合以人口群體或致病機轉為研究的醫學實證」。問題是,新冠疫苗為全新疫苗,即使AZ疫苗現在坦承有引發血栓可能,也都是經過醫學專家針對不良反應「個案」、逐案分析累積結論,有新冠疫苗不良反應的研究「人口群體實證」,別說國內罕見、連國外論文並不多,受害者及家屬舉證更難。北醫大醫療暨生物科技法律研究所教授何建志認為,即使修改行政命令位階的審議辦法,也未必就能讓衛福部從寬認定。他強調,法學上有「特別犧牲」理論,可作從寬處理疫苗不良反應者的法律依據,建議立院制訂「特別立法」、尋求「專有財源」並引進跨部會協調機制,提供處理受害者「合理救濟金」、「協助返還商業保險理賠金」、「提供就業與社工輔導」的法源,全方位回應疫苗嚴重不良反應受害者的困境。「特別犧牲理論」是指國家因公權力「合法」行使,造成人民權益特別嚴重損害,國家負有「補償」之責,人民可就其損失向國家請求補償,目前國土計畫法、文化資產保護法條文中都有參酌設計條文。「後來若親朋仍想打新冠疫苗,我一定提及小妹不幸當見證。」化名「小美」的民眾對本刊表示,她的妹妹原本從事服務業,兩年多前被要求接種第二劑BNT新冠疫苗後突過世,死時僅30歲,無「三高」也沒「嗑藥」史,噩耗突如其來,迄今都難讓家人釋懷,再多錢也換不回妹妹生命,她只想請法院查真相,告慰妹妹在天之靈。她控訴,解剖後法醫認定死因疑與(疫苗導致突發)高血壓有關,衛福部卻好像想便宜行事,欲找小妹就診病例、佐證死因是高血壓(慢性病)導致,但衛福部查了兩年多,只找到小妹國中到診所看過「月經不順」,難舉證死因與慢性病有關聯,卻仍直接駁回救濟案,形同「盧太太案」翻版。現行新冠疫苗接種受害救濟申請制度規定,依不良反應個案情節分別判定為「相關」、「無法確定」及「無關」(如附圖)。「相關」可獲300萬到600萬不等救濟金,「無法確定」為30萬到350萬元間,「無關」則直接駁回,但實際核發金額與標準有落差,都讓申請者產生疑慮。中華民國防疫學會理事長王任賢說,傳統疫苗歷經多年研究改進後,才逐漸被大眾信任,反觀新冠疫苗是新技術研發的全新疫苗,按學理推測,初期確有可能有5分之一接種者,會發生輕重不一不良反應,包括死亡。他建議新疫苗不良反應救濟應從寬認定,除非衛福部審查過程全部上網公開,否則受害者仍會質疑黑箱,若導致民眾畏懼打疫苗,反將因小失大。

諾和諾德砸60億美元擴產 減肥藥在美有望降價
減肥藥巨頭諾和諾德週四(2日)召開了財報電話會議,明確承諾將在美國市場進一步採取降價策略。該公司首席財務長Karsten Munk Knudsen表示,由於銷量巨大加上競爭激烈,諾和諾德計劃下調其減肥藥Wegovy在美國的售價。諾和諾德週三(1日)公佈了其第一季的財報,Wegovy在今年前三個月的銷售額年增一倍多,達到94億丹麥克朗,即13億美元。Knudsen稱,在美國每週有超過2.5萬名新患者開始服用這一藥物,而今年年初時只有5000名患者。此外,諾和諾德還表示將投資超過60億美元,以幫助滿足Wegovy藥物不斷增長的需求。但諾和諾德公司高級副總裁兼美國心臟代謝銷售主管Negelle Morris表示,即使增加投資,該藥物的上市可能仍面臨延遲。Morris強調,諾和諾德一開始投入市場的劑量較低,但隨著時間的推移,對製造能力的投資,將確保其能夠滿足市場的需求。根據美國食品和藥物管理局的說法,Wegovy 的三種最小劑量(從0.25毫克到1毫克不等)目前供應十分有限。Wegovy被美國當局批准用於治療肥胖者,而Ozempic被批准用於針對性治療二型糖尿病,但一些醫生在美國食品和藥物管理局允許的情況下,可以開出Ozempic用於減肥。諾和諾德並未透露將在美國市場降價多少,但據其稱,美國大約80%擁有商業保險的Wegovy患者,每月支付的費用為25美元或更少。而在美國1.1億患有肥胖症的成年人中,約有5000萬人擁有涵蓋Wegovy等藥物的保險。但如果沒有保險承保,Ozempic和Wegovy藥物的自付費用在美國每月可能高達1000美元或更多。諾和諾德透露,該公司正在與保險公司合作以降低藥物成本,並與立法者合作將這些藥物納入醫療保險的肥胖治療範圍內。

避免台灣成「AI殖民地」! 中研院院士楊泮池:健康數據法規應鬆綁活用
AI力就是國力!台灣雖然在硬體方面很強,軟體和數據應用卻跟不上世界潮流,中研院院士、生策會副會長楊泮池17日表示,台灣在生醫發展上,仍有人才、法規、規模及通路四大領域需要強化,特別像是AI時代,歐美強國已開始利用醫療數據進行販售與研究,但台灣在這方面相對保守,需要改變思維、鬆綁法規,並培育人才,「台灣擁有世界上最好的工程師,卻少有宏觀能力的領導者,甚至沒辦法跟人『吵架』。」三三會17日舉行4月例會,邀請楊泮池以「台灣生醫產業發展機會」為題演講,他表示,生醫產業和生技領域近年相對動盪,2020年新冠疫情大流行,醫療保健投資大幅成長,但2022年後疫情消退,生技產業遭遇重挫,投資預算減少,員工人數也大幅減少;2024年市場重啟樂觀,但目前可發現,企業更重視的是效率、而非新穎性,併購策略將會回歸,新創公司也被迫更務實,需要盡快獲利等現象。台灣因市場規模小,必須走出台灣,楊泮池認為,過去企業習慣先去美國拿證,但其實應該善用南向政策,以台灣為首發市場,健全場域驗證、輔導取證、建立落地應用與市場准入機制,然後先去東南亞拓展、獲得同盟來「打群架」,然後再往歐盟、美國發展。參考OECD國家水準,楊泮池建議將醫療保健支付占GDP比重提升到8%以上,目前約6.6%,且不應將生醫產業發展全壓在健保上,因為價格過低、會讓業者沒有動力。他也以美國TriNetX平台為例,有全球30多國、170個醫療機構建立的醫療數據做研究,台灣也有12家醫學中心加入,但台灣自己卻拿不到這個數據做研究,其實除去個人化的電子病歷數據,不會涉及到個人隱私,在世界很多國家已可做商業用途,為避免健康大數據掌握在外國公司手中,讓「台灣成為AI的殖民地」,應適度鬆綁法規,擁有自己的健康大數據公司,成為可信任、負責任,具國際競爭力的AI醫療資訊大國。三三會理事長林伯豐也表示,台灣生醫產業結合ICT,盼成為下個兆元產業與護國神山群,三三會提出8項建言,包括檢討鬆綁生醫產業的法規限制,以產業化的角度評估台灣的醫療、檢驗等,可以公司型態經營;第二是加速「再生醫療法」與「再生醫療製劑條例」的立法;第三、透過政策工具,引導及鼓勵投資人投資生技產業、醫療AI等產業;第四、因應AI在生醫產業的應用,應針對AI在蒐集數據、數據保存、確保數據不被虛構或篡改等進行規範。第五則是積極培養生技及醫療高階人才,進行跨領域人才培育;第六、生物製劑、抗體、細胞、基因治療都無法獲得健保支付,政府應鼓勵商業保險支持;第七、鼓勵銀行對生技產業辦理授信,並鬆綁相關授信規範,以利產業發展;第八、健保收入來源主要來自雇主60%、受雇者30%及政府10%,應該提高政府負擔的比重。

揭蔡政府年改疏失 全教總提退休金新改革三訴求
內閣人事陸續公布,全教總也召開記者會,替全國退休教師爭取應有權益,盼新內閣重視,全教總訴求包括,私校退撫費率提高到15%,社會保險應免繳所得稅,返還退休教師年資補償金。國民黨立委賴士葆、柯志恩也出席記者會聲援,強調會力挺全教總訴求,並且已經展開修法,草案也依連署完成。全教總理事長侯俊良說,蔡政府推動的年改方案,有很多需要重新檢討之處,年改當時,原本明訂應編列法律公教人員補償金,但立院審查年改時,卻無故被刪除,這是明顯錯誤,政府施政應該正視錯誤,返還公教補償金,回復公平正義。此外, 依現行所得稅法規定,教師退休金屬於年金制度第二層「職業年金」,包括勞退、私校退撫、公教退撫的提繳費用都免計入所得繳稅,而屬於第三層自購商業保險每人每年也有24000元的保險費可以列舉扣除,相較之下,屬於第一層的「社會保險」,無論是參加勞工保險、公教人員保險、軍人保險國民,其所繳之保險費用反而難以免稅,這有很大矛盾。全教總說,國民職業年金保費與商業保險保費均可免稅,攸關國民老年經濟安全且為強制提撥社會保險保費反而要扣稅,並不合理,全教總建議修正「所得稅法」第14條及第17條,依公教人員保險法、勞工保險條例、軍人保險條例規定繳付保險費用,不計入提繳年度薪資所得課稅,以嘉惠全體國民,落實賦稅正義。全教總同時說明, 「年資補償金」是指民國84到85年間軍公教年金改革,從確定給付制改為確定提撥制,軍公教需自行提撥35%費率的儲金制,且任職前15年的給付從本俸的5%變為4%,為彌補這1%差距,立院當年將「年資補償金」入法,屬於橫跨新、舊制且舊制年資未滿15年軍公教人員法定權利,但民國105年政府啟動的年金改革,卻將與退撫基金毫無關係的「年資補償金」一併去除,但同為「補償金」,軍人卻繼續保留給與,只有公務人員、教育人員卻被刪除,無公平正義可言。立委賴士葆回應全教總訴求,強調全教總提出退休金主張,是為了撥亂反正,公教補償金是行政上的失誤,希望能扭轉,盼私校退撫率從12%提升到15%。立委柯志恩說,以前每次提到年金改革的事,綠營就會用「18%要回來了」帶風向,讓事情無法真正討論,她希望政府能正視問題,自己也在私校任教多年,付出的心力並未少於公立學校教師,公教年資補償金該給的就要給。

施政總質詢 莊瑞雄要求籃球國手保險比照棒球
立法院20日進行施政總質詢,立法委員莊瑞雄針對近日亞洲盃資格賽球員保險所引發之爭議,要求教育部應盡速展開處理,比照職棒建制籃球運動員國手的保險與簽定團體協約,並且研商除商業保險公司外,加入公股壽險公司共同處理之可行性。中華男籃出戰2025亞洲盃資格賽,22日將對上紐西蘭,但近期因球員保險理賠金額低,引發爭議。莊瑞雄指出,過去棒球界有現味全龍投手羅嘉仁、籃球界則是現富邦勇士後衛張宗憲,都曾有參與國際賽,卻意外受傷的的情況。而棒球早已依照球員的薪資去簽署保險合約的先例,進而讓球員的理賠金可以依照球員的月薪去理賠;然而籃球經過了這麼長的時間,卻依舊原地踏步,替球員保險的理賠額度竟是保險公司的最低配版本。教育部長潘文忠回覆指出,此次保險會遇到瓶頸,是因為球員的薪資有高低落差,且有保密協議,所以無法依照個別球員薪資去設定不同的保單。莊瑞雄則反駁,球員合約連他都知道了,教育部跟協會會不知道?以中華隊隊長劉錚來說,最近一份公開合約為3年2700萬人民幣,平均月薪375萬新台幣,若受傷造成了損失,以現在籃協談的保險版本月領5萬跟他的月薪要如何比較?難怪球員會有疑慮。「職棒的團體協約簽了,職棒可以為什麼職籃做不到?連抄不會去抄嗎?」莊瑞雄表示,教育部跟體育署要有更具體的督導跟仲裁作為,不是放著讓協會自己弄,怪不得你們都被說是各個協會的提款機。潘文忠答覆,職棒確實有成功的例子在那邊,後續會輔導籃球這一塊來處理。莊瑞雄建議,如果民間的保險公司無法承擔,是否能夠跨部會討論,加入公股壽險公司,共同投入設計產品提供協助,潘文忠允諾將朝這個方向努力,與財政部、金管會共同研議。莊瑞雄會後受訪時補充,去年中他就曾召開協調會要求體育署與籃協盡速處理保險問題,當時收到的回覆跟半年後幾乎一模一樣,不知道這半年的時間有任何改善的地方;而教育部也應該要硬起來,像是自由潛水的保險問題,竟然還是由海洋委員會主委管碧玲出手協助協調。莊瑞雄表示,今天他也看到體育署開記者會,表示會與籃協一起進行多項的策進作為,他將會同步要求體育署,未來與籃協的各項會議中,除了必須同步會商他的辦公室外,他也會持續的推動籃球體制改革。
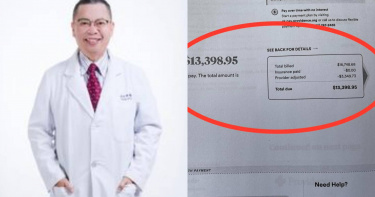
海外就醫費用多達50萬元 返台申請健保給付「拿不到4千」
婦產科名醫鄭丞傑於6月在美國意外摔斷2根肋骨,後來在當地急診室等了6個小時後,僅與醫師交談6分鐘,就收到金額高達50萬元的醫療帳單。雖然事後鄭丞傑有返台申請健保給付,但最後僅拿到3704元,不到4千元的金額,也讓鄭丞傑感嘆「還好在機場有投保旅遊平安險」。整起事件發生於6月23日左右,當時醫師鄭丞傑前往美國阿拉斯加,結果滑雪過程中意外摔傷,導致2根肋骨斷裂。而鄭丞傑隨即前往當地最大的醫院掛急診,並且在急診室等待6個小時,「除了基本的抽血驗尿之外,就是做了一個電腦斷層掃描檢查,發現斷了兩根肋骨。應該是四天前滑雪摔倒翻滾造成的,因為是一個會自然痊癒的疾病,所以打了止痛針就回家了」。而實際在收到帳單後,也讓鄭丞傑十分傻眼,總價差不多是新台幣52萬元,單純看一下內容,其中「電腦斷層掃描合台幣28萬左右,是台灣健保給付5035元的55倍左右」。而他也描述當時自己在急診室等候一個小時後才被叫去見醫師,之後又等了六個小時,才與醫師進行了6分鐘的傷勢溝通。但也因為在急診室待了6個小時之久,所以使用費用高達新台幣20多萬元。之後返台後,鄭丞傑就申請台灣的健保醫療給付,而在6日的時候,健保給付給鄭丞傑的金額僅有3704元,鄭丞傑解釋,這就是今年第二季(4-6 月)台灣各級醫院一次急診的平均健保給付金額。(圖/翻攝自FB)鄭丞傑解釋,許多民眾都以為在國外的醫療支出,回國後健保都會全額給付,這是錯誤的觀念的。而鄭丞傑這次主要也是在出發前有買機場的旅遊平安險,商業保險會根據健保給付,理賠不足的金額。這也讓鄭丞傑感嘆「幸在機場有投保旅行平安險,150萬元以下全額理賠,這次嚇到了」。

對抗財務毒性:COST評估與全方位支持計畫幫助減輕癌友治療重擔
【健康醫療網/記者王冠廷報導】隨著癌症醫學的進展和新型藥物的推出,許多患者獲得了延長生命的新希望。然而,這同時也帶來了一個挑戰:患者需要承擔長期甚至終身的高昂藥費。在台灣,這種因癌症治療而引起的經濟壓力引發了公眾的廣泛關注。所謂的「財務毒性」不僅是指高額醫療和藥物開支,還涉及因疾病導致的收入損失、家庭經濟負擔加重,以及對日常生活造成的負面影響。對許多台灣癌症患者而言,緩解這種財務壓力已經成為一個急需解決的問題。因此,現在迫切需要發展新的策略,以識別那些面臨財務風險的患者,並將他們與能有效緩解治療經濟負擔的必要措施連接起來。為了準確評估癌症患者所承受的經濟壓力,臨床上普遍採用了一種稱為「綜合財務毒性評分」(COST)的評估工具。這是一份含有 11個問題的問卷,旨在評估患者的財務狀況、資源可用性及其對情緒的影響。患者會對每個問題進行 0至 4分的評分,總分範圍是 0至 44分。分數越高,意味著患者承受的財務壓力越小,財務毒性也就越低。PatientsForce新推線上財務毒性計算器 幫助提升病患自主權采鋐健康整合集團(PatientsForce)總經理張向昕表示,這種方法不僅將癌症治療的經濟負擔具體量化,而且為患者和醫療團隊提供了一個新的途徑,更有效地理解不同治療策略帶來的經濟影響。基於 COST理論,PatientsForce推出了一款免費線上財務毒性計算器,讓癌症患者和他們的照護者可以自主評估財務毒性,也為病人贈藥支持計畫(PAPs)和病人支持計畫(PSPs)的推動奠定了實際的基礎。台灣的健保制度雖然得到國際上的認可,但對於那些需要新上市藥物的癌症患者來說,仍然面臨著經濟上的挑戰。由於新藥的推出速度和健保給付政策的更新之間的落差,患者常常需要自費支付高額的治療費用。在沒有足夠商業保險的支援下,等待健保給付意味著與時間賽跑。持續打造全方位病人支持計畫 盼能減輕病友與家屬負擔在應對醫療科技快速進步和患者需求的過程中,台灣的健保體系和政策正面臨調整的必要。這包涵建立癌症新藥基金和改善公共保險政策,以更全面地支持癌症患者。同時,政府與保險業者之間的合作也很重要,旨在解決當前的挑戰並確保保險服務能夠滿足民眾的需求。這些努力的目標是為癌症患者及其家庭提供更多的支持,幫助他們在治療過程中更好地應對財務上的考驗。PatientsForce病人支持計畫營運顧問王怡文分享了藥廠長期合作推動病人贈藥支持計畫(PAPs)的經驗,透過提供贈藥或財務支援,減輕自費癌症患者的經濟壓力,提升患者及家庭的生活品質。此外,結合病人支持計畫(PSPs)和財務毒性量測服務,PatientsForce為患者和其照護者提供及時的經濟狀況評估和必要的支援。這些措施共同構成了一個全方位的支持體系,幫助癌症患者及其家庭更有力地應對治療過程中的挑戰。

名醫在美摔斷肋骨!掛急診躺6小時花50萬 他做對「這1事」竟全拿回來了
婦產科名醫、台北秀傳醫院院長鄭丞傑於今年6月在美國滑雪時,意外摔斷肋骨,他透露在醫院急診就花了6個多小時等待檢查,但和醫生交談僅有短短的6分鐘,最後則收到50多萬台幣的醫療帳單,返台後他向健保署申請國人海外就醫醫療給付,卻只給付3704元,不過也幸好自己有投保旅行平安險,150萬元以下全額理賠。鄭丞傑日前在臉書分享,他於今年6月在阿拉斯加滑雪時,不慎摔倒了,當時緊急前往阿拉斯加第一大城安克拉治最大醫院掛急診,竟發現摔斷2根肋骨,前後則耗時6個多小時等待做檢查,但實際上和醫生交談僅有短短的6分鐘。鄭丞傑也透露,最後他收到50多萬台幣的天價醫療帳單。鄭丞傑於近日更新事件的後續進度,返台後他向健保署申請國人海外就醫醫療給付,但果然如他所料,健保僅給付3704元,「這就是今年第二季(4至6月)台灣各級醫院一次急診的平均健保給付金額」,他也提醒民眾,「許多人以為在國外的醫療支出,回國之後健保會全額給付,想得美啊,像美國那種天價的醫療費用,健保不被吃垮才怪」。鄭丞傑接著說,雖然健保只有給付3704元,但是商業保險根據健保給付就會理賠不足的金額,當然數目還是將近50萬,但幸好自己在機場有投保旅行平安險,150萬元以下全額理賠。鄭丞傑也坦言,自己被這次的意外嚇到了,所以9月再出國的時候,也決定乾脆直接投保全年的旅遊平安險。

實支實付「放寬」理賠癌友門診治療? 壽險公會千言書憂:怕步入防疫險之亂
針對癌友期盼「實支實付住院醫療險」能夠以「批註條款」方式,放寬理賠到癌友未住院時所做的治療,健保署建議再修以「發揮補位健保機制」等各界聲音,壽險公會今天(26日)發出千言字三點原則新聞稿,擔憂一旦融通恐造成繼防疫保單之後的再一次亂象,甚有保險公司高層疾呼「不要讓我們這一代,掏空了下一代」。壽險公會表示,對於近來許多新聞有關現在商業保險實支實付保單要求須住院治療才能獲得給付之紛擾議題,暨日前癌症希望基金會等病友團體以及立委舉辦商業保險協同健保等議題之相關公聽會所提之建議,今天就此加以重點說明。首先對於健保署先前曾經建議商業保險可再修正以發揮補位健保機制,壽險公會及保險業者均表示肯定其立意良善。但商業保險與社會保險於本質上仍有差異,不僅涉及國際再保公司的賠付條件,更攸關其他廣大保戶群之利益。以下為壽險公會說明全文如下:一、健保與商業保險於本質上有差異商業保險係客戶依自身需求與預算考量選擇購買,由經營者自負盈虧,保戶之權益悉依契約條款所約定,與一般社會保險採強制納保、非以營利為目的,以提供人民基本保障並以國家財政支持為後盾之性質迥然不同。二、保險商品設計已有與時俱進保險商品提供保障功能依不同商品類型而有所差異,實支實付住院醫療險係屬基礎型之醫療保險商品,主要提供住院期間醫療支出保障,而針對有癌症保障需求之客戶,則另提供癌症等商品供其選擇。近年因應醫療科技進步,業者設計癌症商品亦與時俱進,除早期提供住院醫療類型外,近期亦以提供一次或分期給付型並結合新型療法(如標靶藥物治療、基因檢測、質子治療、自體免疫細胞治療等)之癌症保險商品為主,另癌症商品亦設計包含門診手術,甚至達文西手術等給付項目,來滿足客戶需求。三、採融通理賠將違反契約精神並影響多數既有保戶權益一旦放寬癌友門診治療可比照「住院」醫療理賠,將擴及全體醫療險保戶亦主張比照,恐造成繼防疫保單之後的再一次亂象,影響保險公司之財務能力,危及其經營之穩健性。更甚者,後續醫療險費率將上調,此果將轉嫁由多數未罹病的保戶承擔,實有違公平待客之合理性。另外,報導指出以批註條款方式來開放對未住院癌友的實支實付理賠,其本質就如同開發新商品一樣,需考量核保議題、是否有可靠發生率支持商品定價,及是否有合適的風險控管措施(如:再保可行性)等多方面向,業者需較多的時間審慎評估後方能有結論。至於健保署提出,希望保險公司設計病弱體(即已罹癌者)保單、自費治療項目保險,除保險局與健保署成立跨部會專案小組多年,在發生率研究方面,已完成多項經驗統計資料外,壽險公會針對相關發生率、損失評估所需健保署提供及健保署協助媒介提供之統計資料,刻正彙整業者之需求。在此,也很感謝主管機關及健保署的協助,透過健保資料庫開放,將助於業者研發設計更多創新類型的商品,來滿足民眾更多元化之需求。最後,仍提醒民眾應依人生各階段需求,定期檢視自身保單,並評估是否需要強化保障,以適時補足保障缺口。

健保如賭博2/每種病只補助「一種療程」 民代痛批:像下好離手的博弈
桃園市77歲林陳姓婦人身患癌症,仰賴每月9萬8000元的標靶藥物救命,雖然其使用的相關藥物於今年納入健保,婦人申請時卻被以「2年前曾用過免疫療法為由」拒絕,新北市議員鄭宇恩表示,每種適應症只補助一種療程,讓健保宛如是「下好離手的賭博」,希望能修改制度、與時俱進,更好的照顧患者。依據現行健保制度,健保初步規劃每位病人每個適應症限使用一種免疫檢查點抑制劑且不得互換,亦不可合併使用標靶藥物,無效後則不再給付該適應症相關之標靶藥物,此制度用意是讓較多人可獲得給付,對家屬而言卻宛如是在跟健保「對賭」,因為選錯了療程就等於賭上了患者的命和全家財產。新北市議員鄭宇恩呼籲成立癌症基金,癌症費用便能從此支出,避免擠壓舊藥的健保金額。(圖/黃威彬攝)「真的是讓癌友下好離手,對患者和家屬而言都是一場賭博。」鄭宇恩表示,目前癌症是全國十大死因之首,而部分病患被排除在健保之外,對要面臨病痛折磨的患者和家人而言都是沉重打擊,且這還不是健保唯一的問題。鄭宇恩提到,新藥科技發展迅速,根據醫學界統計,癌症新藥納入補助約要400天,甚至會高達700、800天,等同病患要苦撐2年才能等到「健保甘霖」,跟納入補助只需60天的日本相比,台灣的制度明顯十分落後。 鄭宇恩建議,為了避免新藥排擠舊的用藥,健保署應成立癌症基金,讓相關預算由基金來運用,並以商業保險來補足健保,而目前台灣的保險制度在核銷難易度和時程進展上都有許多進步空間,希望健保署能站在人道和救援立場上,盡快想到能夠照顧患者週全的方法。財團法人癌症基金會董事長王正旭則表示,倘若患者有健保無法通過的相關爭議,可向全民健康保險爭議審議會提出申請,由健保署直接審查以爭取機會,也希望健保署勿溯及既往,以標靶藥物尚未納入健保前的療程來否定申請資格。健保署表示,林老婦人使用免疫療法時正值疫情時期,院方可自行審查免疫療法,林老太太確實有使用此療法並給付,而法規明定每位病人每個適應症限給付一種免疫檢查點抑制劑且不得互換,這才會兩度駁回申請,如患者有疑慮,可請院方在60天內提出爭議審議以進一步釐清。醫療制度日新月異,但健保和保險制度明顯跟不上,各界因而強烈要求改革。(示意圖/CTWANT資料照)

頭頸癌好消息!健保署承諾放寬第一線免疫藥物 最快12月可健保給付
【健康醫療網/記者吳儀文報導】根據衛福部癌症登記報告顯示,頭頸癌是我國男性癌症發生率第三位、男性死亡率第四位的癌症,且逾半數是無法手術的晚期患者。但是健保給付卻落後國際治療指引,讓晚期頭頸癌友無法獲得妥善治療。台灣頭頸部腫瘤醫學會邀請專家、病友團體代表針對頭頸癌治療指引凝聚共識,要求健保署盡速放寬免疫藥物用於第一線治療晚期復發或轉移的頭頸癌。健保署副署長蔡淑鈴表示,盤點癌症治療缺口後,專家已有共識將免疫藥物用於頭頸癌一線治療列為優先給付項目之一,若順利最快今(2023)年12月就能造福患者。治療選擇少、經濟壓力大 常有治療悲歌自殺率高台大醫院副院長婁培人表示,頭頸癌患者自殺率高的原因,除了手術後外觀改變、無法講話和正常進食等外,無法獲得妥善治療、擔心治療會拖累家庭經濟等龐大的心理壓力也是原因之一。大多數頭頸癌患者在確診時已是晚期,治療相當棘手,台灣頭頸部腫瘤醫學會理事長朱本元指出,再加上頭頸癌的治療選擇本來就很少,即便現在已有國際治療指引建議的免疫藥物,但在健保給付規範的嚴格限制下,讓患者看得到、用不到,非常可惜。中華民國頭頸愛關懷協會秘書長鄧海玲表示,頭頸癌病人大多是基層藍領勞工,用勞力養家糊口,有太多在罹癌後被迫賣房子、跟親友借錢治療的悲歌,像過去就有一名低收入戶罹患舌癌的48歲爸爸,買不起商業保險只能接受傳統化療、標靶藥物,但效果都不好鄧海玲提到,這位爸爸為了三個孩子孤注一擲,跟親友借貸想自費用免疫藥物治療,可惜他撐不到治療,留下三個孩子就離開了,呼籲健保署應正視這些弱勢頭頸癌友的治療困境,讓他們有接受合理治療的機會。婁培人副院長指出,根據國內一份針對頭頸癌病人的最新調查顯示,高達61%的頭頸癌患者的家庭月收入不到5萬元,僅9%的癌友家庭月收入超過10萬元,必須全家不吃不喝,才有能力自費使用免疫藥物治療。專家、病友團體呼籲健保重視 健保署承諾最快12月頭頸癌免疫藥物問世後對患者來說是治療希望,彰化基督教醫院林進清教授表示,免疫藥物無論單用或合併化療使用,對於提升頭頸癌患者的長期存活都有幫助,傳統療法5年存活率只有5.5%,但單用免疫藥物的5年存活率則可達15.4%差了約3倍,也因此被列為國際標準治療,。專家、病友團體代表皆呼籲健保應盡快跟上國際治療指引,提供晚期癌友第一線的免疫藥物治療,這樣至少能幫助五分之一的病人能夠長期存活,繼續對家庭、社會貢獻。對此,蔡淑鈴副署長回應,目前排隊申請健保給付的54個癌藥中,只有1個是頭頸癌用藥,臨床專家也認同免疫藥物治療頭頸癌的效益,因此健保署將放寬免疫藥物用於頭頸癌晚期復發或轉移的第一線使用,列為高優先給付的項目,目標今年10月在共擬會議提出,最快12月頭頸癌友就可第一線使用免疫藥物治療。

台灣頭頸癌發生率「世界居冠」 患者自殺率比一般人高5倍
台灣頭頸癌發生率居世界第一,也是我國男性癌症發生率第三位、男性死亡率第四位,且逾半數為無法手術的晚期患者。然健保給付規範卻長年落後國際治療指引,讓晚期頭頸癌友無法獲得妥善治療。台灣頭頸部腫瘤醫學會日前邀集臨床專家、病友團體代表,要求健保署應盡速放寬免疫藥物用於第一線治療晚期復發或轉移的頭頸癌,給這群以藍領勞工為主的弱勢癌友有活下去的機會。據統計,頭頸癌患者的自殺風險高居各癌別之冠,其自殺率更是常人的5.14倍。台大醫院副院長婁培人表示,自殺率高除了手術治療後導致外觀改變、無法講話和正常進食等之外,無法獲得妥善治療、擔心治療會拖累家庭經濟等龐大的心理壓力,也是原因。中華民國頭頸愛關懷協會秘書長鄧海玲表示,看過太多罹癌後被迫賣房子、跟親友借錢治療的悲歌,一人罹癌拖垮全家。她曾幫助過一名低收入戶、罹患舌癌的48歲爸爸,三個孩子最小的只有10歲,他買不起商業保險只能接受傳統化療和標靶藥物,但效果都不好,體重掉到只剩45公斤,生命如風中殘燭的他,為了三個孩子決定孤注一擲,跟親友借貸想自費用免疫藥物治療,可惜他撐不到治療,留下三個孩子就離開了。婁培人表示,根據國內一份針對頭頸癌病人的最新調查顯示,85%的頭頸癌患者的教育程度在高中職以下,且治療直接影響的就是工作,調查顯示,罹癌後對患者不管是個人收入或家庭收入,其衝擊程度高達70%;患者完成傳統治療3個月後,失業超過3個月的比例從治療前的29%暴增至62%,癌友家庭的經濟負擔非常沉重。彰化基督教醫院林進清教授治療頭頸癌30多年,因頭頸癌治療選擇少,「30年前的化療藥現在還在用!」他說,直到免疫藥物問世後,無論單用或是合併化療使用,對於提升頭頸癌患者的長期存活都有幫助,「免疫藥物在頭頸癌的療效已獲國際認證,根本不須再討論!」他強調,健保應盡快跟上國際治療指引,提供晚期癌友第一線的免疫藥物治療,這樣至少能幫助五分之一的病人能夠長期存活。婁培人強調,根據健保署去年的各類癌症前十大醫療支出統計,可發現頭頸癌的平均每人藥費支出僅約3萬9000元,在排名上敬陪末座,只有平均每人藥費支出最高癌別的七分之一;健保給付在過去十年間,頭頸癌的藥物給付規範只調整4次,相較其它癌別多達14次,顯示頭頸癌患者的治療權益,一直未獲重視。健保署副署長蔡淑鈴坦言,頭頸癌治療選擇少,該署盤點癌症治療缺口後,專家已有共識將免疫藥物用於頭頸癌一線治療列為優先給付項目之一,如順利最快今年12月就能造福頭頸癌患者。

癌症高價藥悲歌3/傳統型癌症險能理賠?保戶怕未來確診不合用 盼「轉換保單」
癌友希望能用健保身分住院接受自費口服型標靶藥,只要符合「住院必要」取得醫師診斷證明書,便可獲得實支實付住院理賠,此次卻成了健保署清查對象之一,主要是今年以來健保給付癌友1天住院醫療費達16億元而被健保署、醫界與保險公司注意到。CTWANT調查,產壽險公司這三年來就已注意到上述此況,保戶申請理賠金額愈增,面臨保單虧損,而陸續停賣「實支實付住院醫療險」近30張保單,其中就有一家人壽公司至今已停賣架上全部的實支實付險,而還未推出新版保單;有三家人壽改版後的實支實付險的理賠設有上限,醫療雜費額度也減少許多,保費計算費率也同步提高。一名癌友跟CTWANT記者說,並非每個患者都有投保癌症險、重大疾病傷病險等,多數是依靠健保;有買商業醫療險者,多數投保基本的醫療終身險與附約的實支實付住院日額險,過去二、三十年來多數重大疾病需住院治療,保戶也順利獲得理賠,如今癌症患者因為新劑型口服標靶藥物以健保身分住院自費使用,而凸顯此況,據2019年非正式統計,目前國人有七成未投保癌症險。對此,網友熱議「癌友是否買對保險?」台灣全癌症病友連線秘書長齊秀惠則回應CTWANT記者說,「實支實付險雖非只針對癌友,但是涵蓋所有疾病治療,因此我們很殷切盼望商業保險可以『補位健保』,達到『可用、好用、實用』的三用條件,也希望『先解禁渴』,健保署、金管會、保險公司等能儘快檢討保單住院條款定義,才能隨著新藥技術的更新,跟上潮流。」至於癌症險上市三十多年來,壽險公司主管分析說,從傳統型癌症險演進到目前一次性給付癌症險、療程型癌症險、照護型癌症險、多次給付型癌症險等,甚至還有加強給付標靶治療項目,較新版本癌症險確實愈能涵蓋到先進治療法與高價藥物。癌症患者接受標靶藥物等療效愈來愈加顯現,逐漸成為健保癌症花費較多項目之一,但非每項標靶治療都納入健保給付範圍。圖為亞大醫院放射腫瘤科。(示意圖/報系資料照)譬如說,癌症險「一次性給付」理賠100萬、300萬等大筆保險金方式,即是目前癌友作為接受新型療法的一種財務轉嫁負擔,由於保戶領取到一筆保險金之後,可以自行決定該保險金用於何種治療與哪些藥物等,也就不會受到要不住院的理賠條件。全癌連線秘書長齊秀惠就提到,許多癌友與家屬也相當憂心,過去買的傳統型癌症險如今很難派上用場,因為僅單純給付保障化療與住院治療等費用,未來是否可以提供「轉換保單」從寬認定體況與費率,才能對接舊型保單不符醫療技術更新的缺口。一名壽險業務通路主管則建議,民眾投保醫療險可就「自己在家裡擔任的經濟負擔程度」與「保大不保小」兩點思考,再依財力規劃,譬如說,壽險身故金一年期保額千萬元的保費數千元,再附加實支實付病房、住院日額與住院醫療雜費等;並優先考慮透過重大疾病險、重大傷病險加大醫療保障,而相對來說原位癌、零期癌等所需醫療費較低,可待財務有餘力時,再附加癌症險。此外,金管會保險局長施瓊華提到「實支實付住院醫療險」並非單獨針對癌症設計的保障保單,當初保險公司主要是考量保戶住院期間須負擔較大的醫療費而就實際花費加以理賠的商品,因此在設計上較少涵蓋門診或非住院保障項目,可研議調整示範條款,請保險公司重新計算相關發生率、費用率等。施瓊華也告訴CTWANT記者,會將癌症病友們的「轉換保單」建議提供給保險公司研議。壽險公會理事長陳慧遊則表示,目前各保險公司也會商議如何調整實支實付住院保險的示範條款等,並且更加宣導相關癌症、重大疾病、重大傷病保險資訊。

癌症高價藥悲歌2/七成無癌症險?全癌連籲放寬「住院定義」增化療門診室留觀床
到底癌症患者用健保身分住院做自費標靶藥真的是為「必要性的住院」?已是醫界、保險界與保戶之間的大哉問。CTWANT記者詢問一名醫師如何看待此案,「實在是很怕公親變事主!」透露出他們心中的憂心,「這幾年新興許多標靶藥物,有些癌症患者使用其他藥物效果有限,才會建議使用,住院觀察是否有過敏、抗藥性等,也是有其需要,但也不希望因此被健保署調查,甚至惹上官司。」確實,根據台灣全癌症病友連線的揭露,許多癌症患者提出保險遭到拒絕理賠案例,有病友光是金融消費評議中心就跑了十來次,上法院訴訟的更不計其數,還聽到癌友轉述:「保險公司甚至要求病友跟醫師說,可不可以縮短療程?」而讓癌友對其所投保的醫療險失去信任感。有癌友跟CTWANT記者說,「多數醫師是發揮專業與同理心!」「其實,保險公司以『非必要性住院』拒絕理賠保戶的醫療金,不是只針對癌症患者,而是廣泛的罹患疾病的保戶,是不是也凸顯『住院』的定義,是否有符合醫療科技的演進潮流變化。」根據CTWANT調查,近期暴露健保署盤查癌症病人兩天一夜以健保身份住院,開立自費癌症用藥之案,非一日之寒,早在今年初,保經業務員圈即傳出有中小型壽險公司對於此類理賠做調查,5月多個病友團體間陸續傳出醫院行政管理層面也在做了解,而到8月下旬全癌連看到癌友提出醫師遞給的紙條後,警覺事態嚴重,才決定公開此事,讓各界正視此存在已久的窘困。台灣全癌症病友連線希望透過健保署、金管會保險局、壽險公司的商議,協助癌友尋找更好更有能力負擔的治療與藥物。(圖/報系資料照)全癌連秘書長齊秀惠接受CTWANT記者採訪時表示,口服型標靶藥物是這五、六年來推出的新藥,由於劑型的改變,用藥時「不住院不理賠」對癌友來說即是減少了一筆可申請的保險金。目前健保署長石崇良也表示會儘快催生「癌症基金」及加速審查新藥流程,且檢討健保制度,這對於只有健保的癌友來說是一項重大正面樂觀消息。至於有投保醫療險的癌友來說,齊秀惠以自己也是癌友身分與CTWANT讀者分享說,「我自己有重大疾病險與實支實付住院險,在接受治療時,商業保險幫忙補足在健保無給付下的財務風險轉移,讓自己可以有餘力好好做治療。」齊秀惠進一步說,目前全癌連已彙整癌友面臨的狀況,將發文給健保署提出建言,希望健保署能協助金管會、保險公司能重新檢視「住院」的定義,且考量醫療醫護人力短缺,檢討是否可採取類似他科的日間病房而有「門診化療室」、「化療留院觀察病床」等的1天住院,便於癌友日後可以順利申請住院理賠。

癌症高價藥悲歌1/一張紙條打破醫保不成文默契 掀自費標靶藥健保住院爭議
8月一張醫師遞出的「健保署清查癌症病患短期健保住院」紙條,吹響了廣大無法負擔高價自費標靶藥癌症患者的「不住院不理賠」求救號角,再次暴露健保給付自負額、商業保險轉嫁風險與社會經濟成本暴增的複雜難解現象。針對此問題,CTWANT記者詢問多名壽險業保險主管,都憂心「實支實付住院醫療險,會不會成下一個防疫險付出高額理賠?」但也同時指出,金管會保險局已出面將與壽險公會、人壽公司組成的專案小組等進一步商議,如何化解癌友保戶之困境。8月24日,台灣全癌症病友連線的FB一則貼文炸鍋,掀開癌友、醫界、保險界多年「不住院就不理賠」現象,起因是有癌症患者在做自費治療中,收到醫院訊息紙條。紙條內容全文是這樣寫的:由於健保署近日盤查癌症病人兩天一夜以健保身分住院,開立自費癌症用藥的情形。經查個案的健保住院費用恐遭健保署核刪給付,並由醫師支付還款予健保署。即日起,自費用藥住院需以自費身分,無法使用健保。這一張醫師給癌友的「健保署清查癌症患者2天1健保住院」紙條,掀開有商用醫療保險癌友自費標靶藥物等的住院理賠認定爭議。(圖/翻攝自台灣全癌病友連線臉書)這嚴重影響的後果就是,「癌友說,若改以自費身份住院,保險公司就不理賠癌症用藥了。」台灣全癌症病友連線即貼文表態「很震驚,很氣憤!」點出「台灣健保因財務衝擊限縮藥品給付條件,跟不上醫療科技發展,以及國際癌症治療指引,不少癌症病友因而無法獲得適當的治療」。「全癌連」並進一步說明其立場,「這幾年來,還好醫界與保險業界有個沒有說破的默契,讓我們可以藉由住院來申請保險理賠,獲得自費用藥。如今,一道行政措施,把唯一能協助我們減輕醫療負擔的路封死了」。由於全癌連同日也寫信到中央健保署長石崇良信箱陳情,且經媒體大篇幅報導,石崇良當日即允諾說「暫停清查」,一天之內,雖暫時化解這場癌友無法使用高價標靶藥危機,但根據CTWANT調查,雖然有部分醫院醫師願繼續讓癌友以健保身分住院,但仍有醫院希望「待收到健保署的公文」後,才會配合該做法。有些癌症晚期病患因為有標靶藥物納入健保給付,而重新接受標靶治療。(示意圖/Pexels)不過,石崇良對外也提到,過往疾病多是住院治療,隨著醫療技術進步,如今可以門診做癌症化療,且因新增許多標靶口服藥,無需住院即可接受治療,但這也凸顯保單設計未與時俱進,且癌友也不解為何「需健保住院才能獲理賠,排除自費住院」。石崇良也表示,為加速癌症新藥納入健保,健保署預計明年元旦成立專責辦公室,擴增專責行政人員蒐集、評估相關資料,以加快新藥審查速度,目標讓新藥納入健保的速度縮短至1年內;並研擬比照英國癌藥基金模式,籌設百億「新藥基金」,針對未完成三期臨床試驗或未滿足醫療需求,如癌症、特殊族群等所需新藥,納入暫時性支付。

和美老人會破產狂欠7.5億元 會員繳一輩子只拿回幾百元「車錢都不夠」
彰化縣和美鎮老人會2020年雪崩式瓦解,無預警宣布破產,清算後發現該會積欠2716名會員共7.5億元,而該會資產變賣後僅438萬元,下周將陸續依比例發放給會員,許多會員「繳了一輩子」卻只能拿回1、2000元,直呼「難以接受」。據了解,該會成立30多年,附屬彰化市老人會,主打「往生互助」,若有人過世,會員則每人交100元協助後事,入會滿20年離世,便可拿到30萬4000元,早年鄉間商業保險觀念不足,許多經濟不佳的長者擔心身後事無力處理,又以為是政府組織的團體而放心加入,如今會員數僅剩2716人。但該會資產經法院變賣後僅有約438萬元,將於下周陸續發放會員債權人,會員平均只能拿到數百到1、2000元,老人家們繳費一輩子卻血本無歸,直呼難以接受。彰化縣議員賴清美表示,許多老人家年過8旬,還在撿資源回收賺錢,省吃儉用來繳「棺材本」,希望將來身後能有喪葬費用以免連累子女,但老人會說倒就倒,會員們「真的會含恨而死」。老人家聽聞噩耗紛紛表示難以接受,有位阿嬤繳了約30萬元,如今只能分不到2000元,更有人只能拿到數百元,若住處較遠得搭車來領,可能連來回車費都不夠。律師何崇民在源道法律事務所臉書貼出公告指出,和美老人會的所有權為鎮公所所有,館內部辦公與運動設施已完成拍賣,扣除員工勞保費、水電費、中華電信等費用,現金有34萬多元,定存金額約403萬多元,合計共438萬多元,經法院酌定破產管理人費用後就製作分配表,將於8月29日、31日及9月1日等3天在原老人會分配債權金給2716人。

台灣「肺鱗癌」健保治療落後國際 各界籲放寬給付條件避免「同癌不同命」
【健康醫療網/記者吳儀文報導】晚期肺癌中有一群「肺鱗癌」患者,不像肺腺癌患者有基因突變可使用相對應的標靶藥,而健保給付的第1線治療仍為化療,若要用上免疫療法健保給付條件相當嚴苛。台灣年輕病友協會副理事長劉桓睿指出,癌症化療合併免疫是晚期肺鱗癌的一線標準治療,現在日本、韓國已全面給付,但台灣仍落後國際。因此,8月1日「世界肺癌日」,台灣年輕病友協會、台灣胸腔暨重症加護醫學會及立法院厚生會榮譽會長劉建國委員,共同呼籲希望放寬肺鱗癌健保給付條件,跟上國際治療指引,讓更多肺鱗癌患者能接受更好的治療。晚期肺鱗癌治療選擇少 免疫藥物給付條件嚴苛肺癌是各癌別中死亡率最高的癌症,由於肺癌早期症狀不明顯,多數病人診斷後多為晚期肺癌。台灣胸腔暨重症加護醫學會肺腫瘤委員會副召集人何肇基醫師表示,對於局部晚期肺癌患者目前同步化放療(CCRT)合併免疫療法是最新治療指引,但已經轉移的晚期肺癌則須用化療、標靶治療、免疫療法等治療。不過,傳統化療有抗藥性、效果不佳、副作用大等問題,使用標靶藥需先做基因檢測,若驅動基因突變為「陽性」健保才有給付;若為「陰性者」則須進一步檢測PD-L1(免疫治療標的)作為使用免疫療法的評估指標,當PD-L1≧50%健保才會有條件給付單用免疫藥物,若是PD-L1≦50%則需自費使用免疫藥物。何肇基醫師提到,肺鱗癌(鱗狀上皮細胞肺癌)大多數都沒有基因突變,而且有8成患者PD-L1≦50%完全無法使用健保給付的免疫藥物,而PD-L1≧50%的患者若第一線化療無法使用或是化療失敗才可第二線「單用」免疫藥物。健保治療未進步 病友盼放寬條件台灣肺鱗癌健保給付治療仍以化療為主,而且僅給付單用免疫藥物。但美國癌症治療指引已將免疫藥物列為一線治療建議,而且化療搭配免疫的治療效果比單用免疫或化療好,英國、加拿大、澳洲、日本、韓國等國都已全面給付化療合併免疫。台灣胸腔暨重症加護醫學會王鶴健理事長表示,現在肺鱗癌已經有更好的治療選擇,希望健保可以放寬讓更多病人能接受免疫治療。而身為肺鱗癌病友的48歲賴先生也提到,自己一開始用化療副作用大,在醫師建議下使用免疫療法,但這是因為自己剛好有商業保險可以負擔費用,不然免疫治療2週就要打1次,1次就要15萬根本不可能用,很多病友也都因經濟問題而放棄,使用化療又常有抗藥,治療過程就是反覆抗藥換藥,最後沒藥可用。「同病不同命」是晚期肺癌的治療窘境,尤其晚期肺鱗癌治療選擇又更加受限有如治療孤兒。賴先生表示,肺鱗癌的治療選擇不多,健保應盡早放寬癌症免疫藥物的給付,幫助經濟弱勢的患者有活下去的機會。

半數晚期肺鱗癌「存活期不到一年」 醫界呼籲放寬免疫藥物健保
48歲的賴先生,2020年因背痛而就醫,診斷為肺鱗癌。一開始,賴先生與多數肺鱗癌病友一樣,選擇電療、放療與化療等傳統療法。然而,傳統治療的治療頻率與副作用,讓身為家中唯一經濟支柱的賴先生不得不中斷工作,在與醫師討論後,考量到尚有商業保險可負擔,賴先生開始自費使用癌症免疫藥物,迄今已治療50多次,副作用對生活幾乎沒有影響,且隨時可以繼續工作。賴先生嘆:「晚期肺鱗癌免疫藥物沒有健保,如果沒有保險,要不化療化到死;要不換藥換到沒藥送安寧病房。」根據最新的癌症登記報告,肺癌患者中,以肺腺癌、肺鱗癌最常見9,這兩種型別的肺癌在目前的健保給付下,有著截然不同的治療命運。台灣胸腔暨重症加護醫學會肺腫瘤委員會副召集人何肇基醫師表示,相較於肺腺癌的治療資源豐沛,肺鱗癌第一線創新治療較匱乏,一半的患者存活期不到一年,可謂非小細胞肺癌當中的「癌王」。台灣胸腔暨重症加護醫學會王鶴健理事長表示,國內每年肺癌確診及死亡人數已破萬人,蟬聯19年的頭號奪命腫瘤,逾半數癌友發現時已晚期,如何提升治療成效一直為醫界所關注的課題。即使近年來因癌症免疫藥物的問世,為肺癌治療帶來極大改變,但我國卻始終受限健保給付,癌症免疫藥物在肺癌的應用上仍與台灣晚期肺癌藥物治療共識、國際標準治療指引有落差,以肺鱗癌為例,一旦患者不符合健保給付標準,則只剩20多年前的傳統老藥可選,甚至約半數患者活不過一年。台灣年輕病友協會副理事長劉桓睿指出,台灣和韓國同為健保國家,但在癌症免疫藥物的支出上,韓國卻比台灣高出近4倍1,且韓國去年初已將癌症免疫藥物搭配化療全面納入健保一線給付,不論是藥物支出、給付條件,台灣均不如韓國1。他進一步說明,根據健保署109年健保藥費統計,肺癌癌症藥費支出為83億元,其中癌症免疫藥物僅占5%,但本土研究顯示,有近37%的肺癌患者適用癌症免疫藥物或癌症免疫藥物合併化療,換言之,使用健保給付的癌症免疫藥物對癌友而言就像「中樂透」,每8人約只有1名幸運兒能用到,顯示健保在癌症免疫藥物的投資上明顯不足。在健保體制下,外界很難想像肺癌當中,竟有一群肺鱗癌患者,欠缺標靶治療可用,健保給付的第一線治療仍為20年前的化療。立法院厚生會榮譽會長劉建國委員表示,台灣健保設立的初衷為提升國民健康、減少貧富間的健康差距,然目前健保的成本控制思維反而加大貧富健康差距,呼籲健保應加速給付肺鱗癌的免疫癌症藥物合併化療,幫助經濟弱勢的患者有活下去的機會。